Хорион по задней стенке перекрывает внутренний зев 12 недель
Предлежание хориона: причины и виды, осложнение, лечение, профилактика
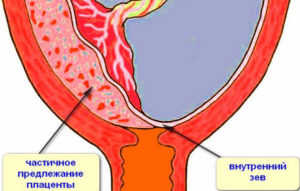
Во время обязательного УЗИ после 12 недели среди прочего оценивается расположение хориона. Иногда врач-узист диагностирует предлежание хориона.
Что это означает и насколько это опасно?
До момента формирования плаценты эмбрион окружен ворсинчатой оболочкой, которая врастает в слизистую оболочку матки.
До 16 недели гестации это хорион (с 17 недели – плацента), который выполняет следующие основные функции:
- Питание зародыша;
- Дыхание – доставка кислорода и выведение углекислоты;
- Выделение продуктов обмена;
- Защита эмбриона.
При обычном течении беременности хорион прикрепляется к дну матки, разрастается по передней, задней и боковым стенкам, однако так бывает не всегда.
Предлежание хориона – это его неправильное расположение, при котором происходит полное или частичное перекрывание внутреннего зева цервикального канала.
Почему возникает это состояние, до конца непонятно. Но установлена связь с некоторыми факторами:
- хронические воспаления матки;
- перенесенные операции;
- фибромиома;
- номалии развития матки;
- большое количество беременностей и родов;
- низкое прикрепление плаценты в прошлой беременности.
Виды расположения хориона
Исходя из прикрепления хориона относительно внутреннего зева предлежание бывает:
- Полным – состояние, при котором хорион полностью перекрывает внутренний зев. В последующем это перейдет в предлежание плаценты.
- Неполным — характеризуется перекрыванием части маточного зева. Если ворсинчатая оболочка выходит до трети, то это называют краевое предлежание.
- Низким – хорион расположен на расстоянии 3 см и менее от зева, но не перекрывает его.
Предлежание хориона на 12 неделе не является окончательным вердиктом. По мере роста матки и плода может происходить его миграция, и состояние придет в норму. Более благоприятный прогноз отмечается для заднего расположения хориона и предлежания по передней стенке.
Полное перекрытие хорионом маточного зева – опасный вид патологии, который угрожает массивными кровотечениями.
Как проявляется предлежание хориона?
Чаще всего патологию обнаруживают во время УЗИ.
Кровянистые выделения также могут быть спровоцированы предлежанием, особенно, если незадолго до этого имели место горячая ванна, сауна, половой акт. В таком случае нужно срочно обратиться к врачу.
Осложнения
Патология опасна:
- преждевременным выкидышем;
- маточным кровотечением;
- внутриутробной гибелью ребенка.
Хронические кровопотери приводят к развитию анемии и гипоксии плода. При сохранении полного перекрытия зева роды естественным путем невозможны.
Лечение предлежания хориона
Частичное предлежание хориона без кровотечения не требует госпитализации. Выделение любого количества крови является показанием для лечения в больнице.
Искусственно изменить расположение ворсинчатой оболочки нельзя, поэтому основная задача, которая стоит перед врачами – это сохранение беременности. В стационаре создается лечебно-охранительный режим:
- Женщина находится в спокойной обстановке, соблюдает постельный режим;
- Ограничиваются физические нагрузки;
- Обеспечивается сбалансированное питание с исключением закрепляющих или расслабляющих стул продуктов.
Медикаментозное лечение заключается в следующем:
- Свечи с Папаверином, таблетки Дротаверина для снятия тонуса матки;
- Витамины;
- Препараты железа, например, Тотема, Мальтофер — для профилактики или лечения анемии.
При наличии кровотечения дополнительно применяют кровоостанавливающий препарат Этамзилат натрия. В начале терапии его вводят внутривенно или внутримышечно. Потом возможен переход к таблеткам.
Массивное кровотечение, не поддающееся лечению консервативными способами, является показанием к прерыванию беременности.
После выписки из стационара в домашних условиях необходимо придерживаться размеренного образа жизни, исключить стрессы и повышенные нагрузки. Запрещено заниматься сексом, т.к. это может вызвать новое кровотечение и выкидыш.
Какой прогноз при патологии?
Предлежание хориона на 8-14 неделе может трансформироваться в нормальное расположение плаценты или сохраниться в виде низкой плацентации.
Если предлежание не исчезло, а перешло в аномалии расположения плаценты, то к моменту родов ребенок может находиться в матке поперечно или ягодицами к низу. В таких случаях, чтобы снизить риск, рекомендуется провести роды через кесарево сечение.
Профилактика
Женщинам следует заботиться о своем репродуктивном здоровье как можно раньше:
- Следует избегать переохлаждений, своевременно лечить воспалительные заболевания половой сферы.
- Не прибегать к абортам, это не метод планирования семьи.
- Важно правильно и полноценно питаться, вести размеренный образ жизни.
Если соблюдать эти несложные правила, не придется знакомиться с патологиями на личном опыте.
Юлия Шевченко, акушер-гинеколог, специально для Mirmam.pro
Предлежание хориона
Первый скрининг во время беременности, проводимый в 11-14 неделю гестационного срока, включает в себя ультразвуковое исследование. На УЗИ врач измеряет длину эмбриона, изучает его строение, проверяет наличие маркеров хромосомных аномалий. Одним из этапов данного обследования является осмотр хориона.
Самое подходящее время для ультразвукового исследования хориона 13 неделя беременности. На данном сроке отчетливо видны сформировавшиеся ворсины, врач может точно определить положение будущей плаценты — связующего звена между матерью и плодом.
Согласно статистике в 90% случаев хорион визуализируется в физиологическом месте — на дне матки. Но иногда данная структура располагается ниже, что является отклонением и вызывает осложнения.
Однако при постановке диагноза «предлежание хориона» будущей матери не стоит сильно переживать, поскольку плацента может изменить свое положение после 1 триместра беременности.
Данное явление связано с тем, что со временем матка увеличивается в размерах и тянет вверх оболочку плода.
Обычно неправильное положение плаценты ничем не выдает себя, будущая мать не имеет никаких симптомов.
Но иногда при наличии предлежания хориона у женщины могут наблюдаться коричневые выделения на нижнем белье или гигиенической прокладке.В очень редких случаях аномальное расположение плодной оболочки проявляет себя маточным кровотечением. Перечисленные симптомы возникают на фоне раздражителей — занятий фитнессом, во время стресса и т.д.
Виды предлежания
Для оценки положения хориона врачи ориентируются на его положение относительно зева матки (место, где матка переходит в шейку). Если он удален от данного анатомического ориентира более чем на 3 сантиметра, то плацента развивается нормально. В иных случаях используют следующую классификацию:
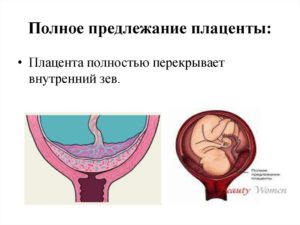
1. Центральное полное предлежание хориона.
Оно характеризуется тем, что плодная оболочка полностью перекрывает внутренний зев матки. Данный вид предлежания является самым неблагоприятным.
2. Центральное неполное предлежание хориона.
Иногда его называют частичным. Такое предлежание характеризуется тем, что хорион касается до двух третей маточного зева. Имеет более хороший прогноз.
3. Краевое предлежание хориона.
Оно является разновидностью предыдущего, но некоторые врачи выделяют его в отдельную категорию. При данном виде патологии плацента развивается, затрагивая менее одной трети маточного зева. Краевое предлежание хориона на 12 неделе является относительно благоприятным вариантом для плода, поскольку в половине случаев оболочка займет физиологическое положение через некоторый промежуток времени.
4. Низкое предлежание хориона.
При данном виде аномального положения плацента формируется вне маточного зева, однако она располагается на расстоянии 3 и менее сантиметров от него. Низкое предлежание является довольно благоприятным диагнозом, в 90% случаев к концу беременности оболочка занимает нормальное место в полости органа.
Некоторые специалисты выделяют переднее и заднее предлежание хориона, когда структура формируется на передней или задней стенке матки соответственно, но находится на расстоянии более 3 сантиметров от зева. Данные состояния оболочки являются абсолютно нормальными, со временем плацента переместиться на дно органа.
Доступное объяснение о «Предлежании плаценты» врача акушера-гинеколога Дьяковой С.М:
Причины
Далеко не всегда врач может установить причину аномального развития хориона в полости матки у конкретной пациентки.
Основной причиной патологии является нарушение структуры стенок органа, из-за чего эмбрион не может прикрепиться в физиологическом месте.
Повреждения слизистой оболочки матки являются следствием выскабливаний, абортов, замещением соединительной тканью из-за перенесенной инфекции. Иногда встречаются врожденные аномалии строения органа.
Также к предрасполагающим факторам предлежания хориона относят:
- хронические заболевания сердца, печени, почек в стадии декомпенсации;
- возраст более 36 лет и менее 18 лет;
- хромосомные аномалии эмбриона;
- тяжелые роды в анамнезе;
- кесарево сечение в анамнезе;
- миома матки;
- полипы цервикального канала;
- вынашивание близнецов;
- эндометриоз;
- повторная беременность;
- нарушение менструального цикла на фоне гормональной патологии.
Последствия
Самым частым осложнением аномалии является маточное кровотечение. Его вид зависит от вида патологии. При центральном предлежании плаценты кровь может появляться на ранних сроках беременности, начиная с 8-9 недели. При более благоприятных положениях хориона красные выделения наблюдаются позже, иногда они вообще не возникают.
Маточные кровотечения при предлежании хориона провоцируются физическими нагрузками, эмоциональными стрессами и другими раздражителями. Их особенностью является тот факт, что они не сопровождаются другими симптомами — болями в животе, тошнотой, и т.д. Благодаря этому кровотечения из-за аномального расположения плаценты можно отличить от самопроизвольно аборта.
Красные выделения не имеют какой-либо закономерности, они могут появляться в любое время суток, через разные интервалы времени. Иногда они бывают очень скудными в виде «мазни», при центральном положении плаценты женщина может наблюдать обильное алое кровотечение.
Внимание! Предлежание хориона не всегда является признаком тяжелой патологии, во многих случаях с течением времени плацента занимает физиологическое положение в полости матки самостоятельно.
Главным негативным последствием кровотечений, помимо дискомфорта, является развитие анемии — сокращения количества гемоглобина и эритроцитов в единице объема крови.
Из-за данного осложнения страдает будущая мать, ее беспокоит одышка, головокружение, слабость, спутанность сознания, обмороки.Также анемия сказывается на ребенке, он получает меньшее количество кислорода, что может привести к внутриутробной задержке роста и развития.
Самым опасным осложнением предлежания плаценты является самопроизвольный аборт. Выкидыш и преждевременные роды происходят за счет повышения маточного тонуса, когда орган начинает самопроизвольно сокращаться. При самопроизвольном аборте женщина замечает красные или коричневые выделения из влагалища, которые сопровождаются схваткообразными болями в нижней части живота.
Аномальная локализация плаценты часто приводит к неправильному предлежанию плода — положению, в котором будущий ребенок оказывается на последних неделях беременности.
Данное явление наблюдается у 50-70% беременных женщин с вышеназванным диагнозом. Самыми неблагоприятными вариантами являются поперечное и косое положение малыша, в этом случае необходима операция кесарево сечения.
При тазовом предлежании плода тактика родоразрешения зависит от квалификации врача и типа патологии.
Отслойка плаценты
Плацента, полностью сформированная после 1 триместра беременности, является местом сообщения кровотока матери и плода. При ее патологиях нарушается питание и защита будущего ребенка, что может вызвать отклонения в его развитии, а порой привести к гибели. Иногда у женщин с диагнозом «предлежание плаценты» наблюдается ее отслойка.
Отслойка плаценты обычно связана с отмиранием сосудов, питающих ее. Патология сопровождается кровотечением, болями в животе, ухудшением самочувствия, учащением пульса, бледностью, головокружениями. Если женщина чувствовала шевеления плода до развития осложнения, при отслойке плаценты движения малыша прекращаются или резко учащаются.
Врачи выделяют три степени отслоения плаценты.
При первой площадь повреждения органа составляет менее одной третьей, ребенок испытывает кислородное голодание, но его жизнь не находится под серьезной угрозой.
Вторая степень характеризуется тем, что плацента отслаивается наполовину, плод оказывается в состоянии сильной гипоксии. При более сильных поражениях наблюдается внутриутробная гибель ребенка от удушья.При своевременном обращении за медицинской помощью при частичной отслойке плаценты врачам удается продлить беременность. Если же лечебные мероприятия не заканчиваются успехом, а возраст ребенка превышает 22 недели и он жив, специалисты могут провести экстренную операцию кесарева сечения.
Лечение
При предлежании плаценты возможно лишь симптоматическое лечение, на данный момент врачи не могут изменить аномальное положение оболочек плода. Низкое и краевое предлежание хориона на 13 неделе не требует никаких мер, в большинстве случаев орган самостоятельно займет правильное положение.
Если через несколько недель положение плаценты не меняется, но у женщины отсутствуют кровотечения, ей рекомендуется избегать физических и эмоциональных нагрузок, отказаться от интимной близости, спать более 8 часов в сутки, много отдыхать. Также будущая мать должна соблюдать диету, богатую витаминами и микроэлементами, особенно железом. В рацион рекомендуется включать больше свежих овощей и фруктов, постного мяса, рыбы, круп.
При центральном предлежании плаценты, а также при наличии кровотечений, женщине рекомендуется стационарное лечение. Помимо постельного режима и сбалансированной диеты будущей матери назначаются препараты, поддерживающие беременность.
Для профилактики отслойки плаценты используются гестагенные препараты — Дюфастон, Утрожестан. Их терапевтический эффект основан на снижении тонуса матки. Женщине назначаются препараты железа, которые снижают потерю гемоглобина — Феррум-Лек. При развитии кровотечения будущей матери вводятся гемостатики — Этамзилат натрия.
Также будущей матери назначаются поливитаминные комплексы, направленные на улучшение метаболизма. При наличии нарушений в психике, врачи рекомендуют прием седативных препаратов — Валерианы, Пустырника. При стойком кровотечении, которое не поддается медикаментозному лечению ставится вопрос об экстренном родоразрешении.
Хорион перекрывает внутренний зев
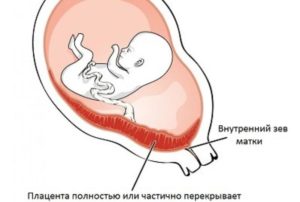
Плацента – это временный орган и появляется только во время вынашивания плода.
С помощью плаценты осуществляется связь матери и плода, ребенок получает через ее кровеносные сосуды питательные вещества и осуществляется газообмен.
Если беременность протекает нормально, плацента располагается в районе дна матки или в области ее стенок, как правило, по задней стенке, переходя на боковые (в этих местах кровоснабжение мышечного слоя интенсивнее).
О предлежащей плаценте говорят, когда последняя располагается в матке неправильно, в районе нижнего сегмента. По сути, предлежание плаценты – когда она перекрывает внутренний зев, отчасти или полностью и находится ниже предлежащей части малыша, таким образом, перекрывая ему путь для рождения.
Виды предлежания хореона
Известно несколько классификаций описываемой акушерской патологии. Общепринятой считается следующая:
- полное предлежание плаценты – случай, когда внутренний зев перекрывается дольками плаценты, то есть она «переходит» с одной маточной стенки на другую, и плодные оболочки при влагалищном исследовании не определяются (другое название центральное предлежание);
- неполное предлежание плаценты или частичное предлежание – в этом случае плацента не полностью закрывает внутренний зев и подразделяется на 2 подвида:
- боковое предлежание – когда предлежат 1 или 2 дольки плаценты и пальпируются плодные оболочки (определяется шероховатость);
- краевое предлежание – в данном случае крайний участок плаценты располагается в районе внутреннего зева, однако не выходит за его пределы;
Отдельно стоит выделить низкую плацентацию или низкое предлежание плаценты при беременности.
Низкая плацентация — это локализация плаценты на уровне 5 и менее сантиметров от внутреннего зева в третьем триместре и на уровне 7 и менее сантиметров от внутреннего зева в сроке беременности до 26 недель.
Низкое расположение плаценты является самым благоприятным вариантом, кровотечения во время вынашивания плода и в родах возникают редко, а сама плацента склонна к так называемой миграции, то есть увеличению расстояния между ней и внутренним зевом. Это обусловлено растяжением нижнего сегмента в конце второго и в третьем триместрах и разрастанием плаценты в ту сторону, которая лучше кровоснабжается, то есть к маточному дну.
Кроме того, выделяют предлежащие сосуды. При этом сосуд/сосуды расположены в оболочках, которые находятся в районе внутреннего зева. Данное осложнение представляет угрозу плоду в случае нарушения целостности сосуда.
Провоцирующие факторы
Причины, которые обуславливают предлежание плаценты, могут быть связаны как с состоянием материнского организма, так и с особенностями плодного яйца.
Основной причиной развития осложнения являются дистрофические процессы в слизистой оболочки матки.
Тогда оплодотворенная яйцеклетка не способна внедриться (имплантироваться) в эндометрии дна и/или тела матки, что вынуждает ее спуститься ниже. Предрасполагающие факторы:
- хроническое воспаление матки;
- многочисленные роды;
- аборты и выскабливания матки;
- роды и аборты, осложнившиеся гнойно-септическими заболеваниями;
- опухоли матки;
- рубцы на матке (оперативное родоразрешение, удаление миоматозных узлов);
- врожденные аномалии развития матки;
- внутренний эндометриоз;
- половой инфантилизм;
- курение;
- употребление наркотиков;
- первые роды в 30 и более лет;
- нарушенная гормональная функция яичников;
- многоплодная беременность.
Хронический эндометрит, многочисленные внутриматочные манипуляции (выскабливания и аборты), миоматозные узлы приводят к формированию неполноценной второй фазы эндометрия, в которую он готовится к имплантации оплодотворенной яйцеклетки. Поэтому при формировании хориона она ищет самое благоприятное место, которое хорошо кровоснабжается и оптимально для плацентации.
Также играет роль и выраженность протеолитических свойств зародыша. То есть, если механизм образования ферментов, растворяющих децидуальный слой эндометрия, замедлен, то яйцеклетка не успевает имплантироваться в «нужном» отделе матки (в дне или по задней стенке) и спускается ниже, где и внедряется в слизистую.
Симптоматика предлежания плаценты
Течение беременности, осложненную предлежанием плаценты, условно подразделяют на «немую» и «выраженную» фазы. «Немая» фаза протекает практически бессимптомно.
Во время измерения живота высота дна матки больше нормы, что обусловлено высоким расположением предлежащей части ребенка.
Сам плод зачастую располагается в матке неправильно, отмечается высокий процент тазовых, косых, поперечных положений, что обусловлено локализацией плаценты в нижней части матки (она «вынуждает» ребенка занять правильное положение и предлежание).Симптомы при предлежании плаценты объясняются ее неправильной локализацией. Патогномичным признаком данного акушерского осложнения является наружное кровотечение. Кровотечение из матки может возникнуть в любом сроке беременности, но чаще в последние недели вынашивания плода. Это имеет две причины.
- Во-первых, в сроке 34 – 38 недель появляются ложные схватки (сокращения Брекстона – Гикса), что способствует растяжению нижнего отдела матки (подготовка к родам). Плацента, которая не имеет способности к сокращению, «отрывается» от маточной стенки, а из ее разорванных сосудов начинается кровотечение.
- Во-вторых, «развертывание» нижнего сегмента матки во второй половине беременности происходит интенсивно, а плацента не успевает разрастись до соответствующих размеров и она начинает «мигрировать», что также обуславливает отслойку плаценты и кровотечение.
Что характерно, кровотечение всегда начинается внезапно, нередко на фоне абсолютного покоя, например, во сне. Когда возникнет кровотечение и насколько интенсивным оно будет, невозможно предугадать.
Безусловно, процент профузных кровотечений при центральном предлежании значительно больше, чем при неполном предлежании, но и это не обязательно. Чем больше гестационный срок, тем больше шансов возникновения кровотечения.
- Например, краевое предлежание плаценты в сроке 20 недель может никак себя не проявить, а кровотечение возникнет (но не обязательно) только в родах.
- Низкая плацентация чаще всего протекает без клинических симптомов, беременность и роды протекают без особенностей.
Одной из типичных характеристик кровотечений при предлежании это их повторяемость. То есть каждая беременная должна знать об этом и всегда быть настороже.
- Объем кровянистых выделений различен: от интенсивных до незначительных.
- Цвет выделяющейся крови всегда алый, а кровотечение безболезненно.
Спровоцировать возникновение кровотечения способен любой незначительный фактор:
- натуживание при дефекации или во время мочеиспускания
- кашель
- половой акт или влагалищное исследование
Другим отличием предлежания плаценты является прогрессирующая анемизация женщины (см. низкий гемоглобин при беременности).
Объем теряемой крови почти всегда не соответствует степени анемии, которая значительно выше.
Во время повторяющихся кровянистых выделений кровь не успевает регенерировать, ее объем остается низким, что приводит к сниженному артериальному давлению, развитию ДВС-синдрома или гиповолемического шока.
Вследствие неправильного расположения плаценты, прогрессирующей анемии и сниженного объема циркулирующей крови развивается фетоплацентарная недостаточность, которая приводит к внутриутробной задержке развития плода и возникновению внутриутробной гипоксии.
Пример из практики: В женской консультации наблюдалась женщина лет 35 – беременность вторая, желанная. На первом же УЗИ в сроке 12 недель у нее выявилось центральное предлежание плаценты.
С беременной была проведена разъяснительная беседа, даны соответствующие рекомендации, но мы с коллегой со страхом и ожиданием кровотечения вели наблюдение. Кровотечение за весь период беременности у нее возникло лишь однажды, в сроке 28 – 29 недель, и то, не кровотечение, а незначительные выделения кровянистые.
Практически всю беременность женщина находилась на больничном листе, в палату патологии ее госпитализировали в угрожаемые сроки да в период кровянистых выделений. Женщина благополучно доходила почти до срока и в 36 недель была направлена в родильное отделение, где успешно готовилась к предстоящему плановому кесареву сечению.
Но, как это часто бывает, в праздничный день у нее началось кровотечение. Поэтому сразу была созвана операционная бригада. Малыш родился замечательный, даже без признаков гипотрофии (у детей). Послед отделили без проблем, матка хорошо сократилась. Послеоперационный период тоже протекал гладко.
Конечно, все вздохнули с облегчением, что такая огромная ноша свалилась с плеч. Но этот случай скорее нетипичен для центрального предлежания, и женщине, можно сказать, повезло, что все обошлось малой кровью.
Как диагностировать?
Предлежание плаценты является скрытой и опасной патологией. Если у беременной кровотечений еще не было, то заподозрить предлежание можно, но подтвердить диагноз возможно только с использованием дополнительных методов обследования.
Предлежание хориона при беременности: что это такое, каковы его причины и виды?
Во время планового ультразвукового обследования, которое осуществляется после 12-й недели беременности, в числе прочих факторов врач функциональной диагностики уделяет внимание положению хориона.
В большинстве случаев этот параметр не вызывает у специалиста каких-либо опасений. Однако бывают ситуации, когда у будущей мамы диагностируют предлежание хориона.
Опасно ли это явление? Какие виды предлежания хориона бывают? Какие из них требуют принятия лечебных мер? Как осуществляется диагностика и лечение предлежания хориона?
Что такое хорион: его структура, функции и связь с плацентой
Хорион — это внешняя оболочка, окружающая эмбрион и являющаяся его связующим звеном с организмом матери. Его формирование начинается после второй недели беременности. Хорион крепится к внутренней стенке матки с помощью ворсинок. Его структура представлена в виде белого кольца с волнистыми очертаниями, расположенного на внешнем крае плодного яйца.
Без хориона невозможна жизнедеятельность плода. Это объясняется тем, что посредством данной оболочки:
- происходит газообмен между эмбрионом и беременной женщиной;
- осуществляются выделительная и трофическая функции;
- ребенок огражден от негативного влияния болезнетворных агентов.
Если в своем заключении врач функциональной диагностики указывает, что структура этого органа не изменена, процесс вынашивания ребенка протекает в стандартном режиме. В противном случае имеют место нарушения течения беременности.
Кольцевидную форму хорион удерживает до 9-недельного срока гестации. Затем его структура меняется, он становится гладким и ветвистым. После этого из хориона формируется плацента. Происходит это по истечении 13 недель беременности.
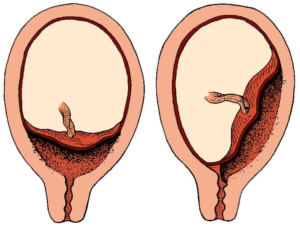
Расположение в матке
Хорион может занимать различное положение в матке. Наиболее благоприятной локализацией считается его прикрепление к дну матки или ее стенкам в верхней области.
Данное расположение предотвращает повреждение и отслаивание хориона и плаценты в процессе растяжения матки во время роста плода, а также предупреждает нарушение целостности сосудов, которые отвечают за доставку питательных элементов и кислорода к эмбриону.
Явление, при котором этот орган расположен в нижней части матки и частично или полностью перекрывает зев переходящего в нее цервикального канала, считается условно-патологическим.
Разновидности предлежания хориона при беременности
Предлежание будущей плаценты бывает:
- Полным (центральным). Она полностью закрывает зев цервикального канала. При диагностировании такого расположения ворсинчатой оболочки плода в преобладающем большинстве случаев показана немедленная госпитализация.
- Неполным. Такой вид подразделяется на частичное и краевое предлежание хориона. В первом случае определяется перекрытие зева на 2/3. При краевом предлежании хориона третья часть внутреннего зева перекрыта оболочками эмбриона, а на периферии находится край будущей плаценты.
- Низким. Ворсинчатая оболочка плода расположена от зева менее чем на 3 см, при этом ситуация не доходит до его полного перекрытия.
Также выделяют такие виды локализации хориона, как:
- Задний. Если в заключении врача функциональной диагностики значится фраза «преимущественная локализация задняя», не следует пугаться. Хорион на задней стенке не относится к патологическому явлению. Здесь речь идет об одной из наиболее распространенных разновидностей крепления этого органа.
- Передний. Если будущая плацента не расположена по задней стенке матки, значит она крепится к передней. Данная локализация считается нормальной, однако требует наблюдения. При несоблюдении мер предосторожности передний тип крепления хориона чреват отслоением оболочек эмбриона.
- Боковой. Речь идет о расположении сбоку. Оно всегда сводится к переднему или заднему. При этом в заключении исследования будет указано, что хорион, например, расположен сзади и справа.
Чем грозит предлежание?
Если хорион не занимает правильное положение, могут возникнуть следующие осложнения:
- маточное кровотечение;
- аномальное развитие эмбриона;
- рождение ребенка раньше положенного срока;
- замирание плода;
- самопроизвольное прерывание беременности.
Симптомы и диагностика
Признаков, которые бы напрямую указывали на аномальное расположение будущей плаценты (краевое, частичное, полное, низкое), не существует. Патологическое течение гестации можно определить лишь по ряду косвенных проявлений:
- кровотечение;
- эпизодические мажущие выделения;
- слабость;
- приступы головокружения;
- помутнение сознания;
- тянущие или схваткообразные болезненные ощущения в нижней области живота.
Как лечат?
Основной задачей при предлежании хориона является принятие мер к сохранению беременности. При обильном кровотечении, когда консервативные способы терапии бессильны, прибегают к экстренному родоразрешению. В таблице размещена информация о том, какие процедуры предусмотрены при предлежании плаценты.
| Методы сохранения беременности при неправильном расположении плаценты | Применяемые препараты | Цель использования |
| Медикаментозные | Папаверин (ректальные суппозитории), таблетки Дротаверин, Нош-Па, Дюфастон, Утрожестан | Снижение маточного тонуса |
| Витаминные комплексы | Укрепление иммунитета, улучшение обменных процессов в организме | |
| Железосодержащие медикаменты (Тотема, Мальтофер, Феррум-Лек) | Предупреждение и устранение признаков анемии | |
| Седативные препараты (настойка валерианы лекарственной, настойка пустырника) | Купирование нарушений психоэмоционального фона | |
| Гемостатики (Этамзилат натрия) | Остановка кровотечения | |
| Немедикаментозные | Соблюдение постельного режима | |
| Ограничение физической активности. Запрещены резкие движения, поднятие тяжелых предметов, занятия спортом. | ||
| Полный половой покой | ||
| Избегание стрессов | ||
| Использование бандажа на поздних сроках вынашивания ребенка | ||
| Сбалансированное питание, исключающее продукты, способные приводить к нарушению процесса опорожнения кишечника |
