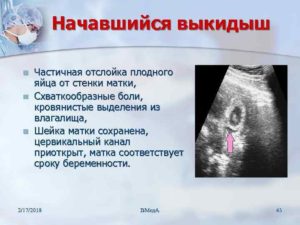
Низкое расположение плодного яйца на ранних сроках беременности
Плодное яйцо: что это такое, его роль в зарождении новой жизни
Яйцом назвали оплодотворенную яйцеклетку потому, что по форме и структуре она повторяет строение стандартного яйца:
- оболочка;
- амниотическая жидкость;
- желточный мешок;
- зародыш.
Со временем яйцо преобразуется внутри матки. Внешняя оболочка, называемая хорионом, имеет ворсинки, которые служат ей для закрепления на слизистой маточной оболочке. Позже из хориона получается плацента.
Амниотическая жидкость (аналог яичного белка) – это питательная среда, которую вырабатывает амнион, то есть внутренняя оболочка плодного яйца.
Желточный мешок – это тот пищевой питательный запас, которым при наступлении беременности яйцеклетка кормит будущего эмбриона. Он соединяется с зародышем в районе пуповины, и через маленький каналец передает питательные вещества зиготе.
Зародыш получается путем многократного деления оплодотворенной яйцеклетки – зиготы. Первый этап деления зиготы – это морула, которая имеет вид маленького шарика. Каждая клеточка морулы имеет свое предназначение. Из них будут развиваться ткани, а затем органы, после – системы органов малыша. Но это будет потом.Пока же можно только рассмотреть на УЗИ, как внешне выглядит плодное яйцо.
Нормативные сроки диагностики
| Измерение/Способ | Трансабдоминально | Трансвагинально |
| Диагностика маточной беременности, недель | 5–6 | 4–5 |
| Визуализация эмбриона, недель | 6 | 5 |
| Движения эмбриона, недель | 7–8 | 5–6 |
| Сердечная деятельность, недель | 6–7 | 5–6 |
В том случае, если у женщины регулярный менструальный цикл, то при трансвагинальном УЗИ распознавание эмбриона происходит не позднее 6 недель. Если же цикл непостоянный, то определить точный срок по месячным нельзя.
Сердечная мышца эмбриона начинает сокращаться с 3 недель и 4 дней. Уловить стук сердца лучше с помощью вагинального датчика. Иногда бывает, что на этом сроке ничего в яйце не видят, тогда рекомендуют прийти еще одно УЗИ примерно через неделю, а то и две. Частота сердечных сокращений (ЧСС) позволит уточнить срок беременности.
| Недели | ЧСС, уд./мин. |
| 5 | 80–85 |
| 6 | 102–126 |
| 7 | 127–149 |
| 8 | 150–172 |
| 9 | 175 |
Если через неделю, в 6–7 акушерских недель по-прежнемув яйце ничего не будет просматриваться и прослушиваться, то врачи поставят предварительный диагноз — анэмбриония. Однако и в этом случае гинекологи советуют не спешить и пройти дополнительное обследование несколько позже, ещё через неделю, особенно при нерегулярном цикле.
Как происходит развитие плодного яйца
Зарождаясь в фолликуле, созревшая яйцеклетка проходит по трубе матки. Это время называется овуляцией. После того, как ее оплодотворит сперматозоид, она начинает делиться, становясь сначала зиготой, затем морула, а после – зародыш.
На первой неделе плодное яйцо имеет совсем небольшой размер. Оно движется по маточной трубе, чтобы закрепиться на стенке при помощи ворсинок внешней оболочки. В течение первых двух дней яйцо закрепляется, а матка закрывает доступ к нему при помощи слизистой пробки.
Так организм оберегает будущего ребенка от внешних инфекций.
Бывает так, что зародыш не смог прикрепиться по какой-то причине. Тогда с очередной менструацией он выйдет из полости. Очень часто женщине даже невдомек, что она была в шаге от беременности.
Если же зародышу удалось твердо укрепиться, его внешняя оболочка начинает выпускать в кровь будущей мамы хорионический гонадотропный гормон (ХГЧ), останавливающий менструации.
Срок, когда в плодном яйце появляется эмбрион, это третья неделя с момента оплодотворения. В это время он похож еще не на ребенка, а скорее напоминает просто полосочку в центре яйца.
А для того, чтобы рассмотреть само плодное яйцо, должно пройти целых 5 недель. Иначе говоря, если случилась задержка по причине беременности, то через неделю примерно можно отправиться на УЗИ, чтобы попытаться разглядеть зарождающуюся новую жизнь.
В какие сроки узи видят эмбрион
Самый ранний срок, когда можно достоверно увидеть беременность на УЗИ, – пятая неделя.
Хороший врач на качественной аппаратуре сможет рассмотреть плодное яйцо, эмбрион в нем (он будет выглядеть как маленькая темная полоска длиной 3-5 мм), околоплодные воды; измерить его, оценить форму и прослушать сердцебиение эмбриона. Многоплодную беременность с уверенностью можно будет увидеть на более поздних сроках – примерно на 8-9 неделе.
Что означает, если он не обнаружен или деформирован
Если врач не может увидеть плодное яйцо УЗИ и нет других признаков, например утолщения слизистого слоя стенок матки, это может означать, что либо оплодотворения не произошло, либо срок еще слишком маленький. Но также отсутствие яйца в матке может означать, что оно прикрепилось в маточной трубе или где-либо еще, а внематочная беременность опасна для жизни женщины.
Причин для деформации может быть много. Самая частая – тонус матки. При отсутствии болевых, тянущих ощущений в животе и пояснице, кровянистых выделений и раскрытия шейки матки это состояние не является опасным – при расслаблении мышц плодное яйцо примет правильную форму.
Но если изменение формы сопровождается такими неблагоприятными симптомами, это означает непосредственную угрозу выкидыша и требует немедленного принятия мер.
Во многих случаях своевременная терапия может сохранить беременность и позволит женщине выносить и родить здорового ребенка.Но может случиться и так, что деформация вызвана гибелью эмбриона (замершая беременность), анэмбрионией (отсутствием эмбриона в яйце) или опухолью, развившейся на хорионическом слое яйца. Такие опухоли бывают доброкачественные и злокачественные и ведут к гибели зародыша. В таких случаях женщине делают чистку и отправляют на реабилитацию.
В каких случаях назначается повторное ультразвуковое исследование
В случае подозрений на патологию назначается повторное исследование с целью подтвердить или опровергнуть сомнения. Лучше всего пройти обследование у другого врача, так как ошибки на таком раннем сроке беременности случаются часто – по невнимательности врача, из-за некачественного оборудования либо из-за неправильно проведенной диагностики.
Также придется пройти УЗИ еще раз в том случае, если по каким-то причинам на первом обследовании не удалось прослушать сердцебиение эмбриона или срок не позволяет различить зародыш.
Делать УЗИ каждые 2-3 дня нежелательно, достаточно повторного исследования через 1-2 недели. Раньше этого срока ультразвуковое обследование назначают только при обоснованных подозрениях на внематочную беременность.
Как изменяются размеры плодного яйца?
В начале четвертой недели наступает то время, когда видно плодное яйцо на УЗИ. Правда, оно имеет совсем небольшой размер, всего 1 мм диаметром, зато обладает огромным потенциалом. При таком размере рассмотреть, как происходит развитие будущего ребеночка, никак нельзя, потому что размер эмбриона слишком мал.
Следующее обследование проводят через три недели после первичного. За этот срок происходят интересные метаморфозы с плодным яйцом. Если в начале четвертой недели оно было диаметром 1 мм, то уже через два дня утроит размер. К концу недели диаметр оболочки достигнет 5 мм, а у эмбриона начнут закладываться:
- сердце;
- легкие;
- печень;
- поджелудочная железа.
Сам эмбриончик будет длиной 1 мм.
Если УЗИ показало, что размер плодного яйца 7 мм, определить, какой это срок, несложно. Учитывая, что к первому дню 5-й недели оно вырастает до 6 мм, скорее всего, это будет середина пятой акушерской недели.
Виды УЗИ для определения беременности
Для диагностики беременности традиционно используют два вида УЗИ: трансвагинальное и трансабдоминальное.
В 4-9 недель чаще применяется трансвагинальное (внутреннее) сканирование, оно оказывается более информативным. При таком ультразвуке датчик вводят во влагалище пациентки: поскольку сканер располагается ближе к матке, изображение выходит более четким. В этом случае разглядеть эмбрион в матке будущей мамочки реально уже в 4-5 недель, когда диаметр плодного яйца всего 2-4 мм.
Трансабдоминальное сканирование (через наружную стенку живота) применяется на всем сроке вынашивания ребенка вплоть до родов. При наружном ультразвуке плод виден только на 6-7 недельке, когда диаметр – 5-7 мм.
Если ранний ультразвук не видит плодное яйцо, определить беременность можно и по некоторым другим признакам. Прежде всего это изменение строения матки: стенки утолщаются и уплотняются. В такой ситуации врач назначает повторное УЗИ через 7-14 дней.
Что такое СВД
Молодых мам пугают странные аббревиатуры, которыми пользуются врачи. Кажется, что они что-то скрывают, прячась за непонятными сокращениями, когда общаются между собой. Не всякая женщина решится спросить, что такое СВД на УЗИ при беременности: она больше думает о том, что с ребеночком, чем старается запомнить сочетание букв.
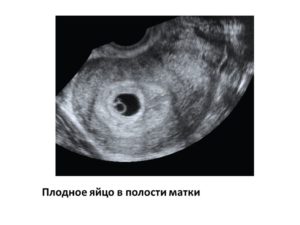
Плодное яйцо
Если врач во время ультразвукового исследования сообщает, что видит в полости матки плодное яйцо — женщину можно поздравить, ведь через 9 месяцев она станет мамой. Установить наличие плодного яйца можно уже на 7-9 день задержки менструации.
Если плодное яйцо в матке – значит беременность нормальная, маточная. Специалист сразу же определит размер плодного яйца, его форму и расположение. Кроме этого, обратит особое внимание, не имеет ли место отслойка или другие патологические состояния.
Как выглядит плодное яйцо?
Плодное яйцо – овальное или круглое тело диаметром в несколько миллиметров. Диаметр плодного яйца замеряется во время первого же УЗИ. Учитывая его размеры, специалист может установить срок беременности. Но в некоторых случаях погрешность в определении составляет 1-1,5 недели. Поэтому врач, пытаясь установить срок, учитывает также показатели копчико-теменного размера.
На 3-8 неделе беременности
плодное яйцо выглядит как образование в виде шара или овала. Уже в 5-6 недель желточный мешок, который обеспечивает питание эмбриона и выполняет кроветворную функцию на ранних стадиях развития эмбриона, похож на пузырек внутри полости плодного яйца.
Размер плодного яйца на этой стадии беременности составляет от 1,5 до 2,5 сантиметров. Рассмотреть зародыш в это время уже можно. Он выглядит, как пятимиллиметровая полоска, расположенная рядом с желточным мешком. И хотя определить, где у зародыша какая структура и часть пока невозможно, сердцебиение уже регистрируется.
В это время сердечко крохи бьется с частотой 150-230 ударов в минуту.
Кроме этого, уже сейчас у плода формируется нервная трубка, а клетки распределяют между собой «обязанности», кто какие органы будет создавать.
К концу 7-й недели зародыш уже приобретает свою характерную форму в виде буквы С. В это время он уже открепился от поверхности плодного яйца. На УЗИ уже можно различить голову, туловище и крохотные зачатки ручек и ножек. В плодном яйце просматривается уже сформированная пуповина.
Неправильная форма плодного яйца
В норме форма плодного яйца – овальная или округлая. Если же оно приплюснуто с боков и похоже на фасолину, это может свидетельствовать о тонусе матки. Такое состояние должно отслеживаться врачом.
Если женщину ничего не беспокоит, то деформация не представляет угрозы состоявшейся беременности.
В случае повышенного тонуса матки врачи прописывают комплекс мер (постельный режим, прием лекарственных препаратов), чтобы снять гипертонус и вернуть плодному яйцу правильную форму. Этого можно добиться, расслабив мышцы женского детородного органа.Но, если плодное яйцо имеет неправильную форму, а у женщины наблюдаются боли, выделения или симптомы раскрытия шейки матки, необходимо принятие срочных мер. В таких случаях женщину определяют в стационарное отделение больницы на сохранение.
Отслойкой плодного яйца называют начинающийся аборт. В таком случае наблюдается преждевременное отторжение плодного яйца от маточной стенки.
Важное примечание – при начинающемся самопроизвольном аборте очень большое значение имеет вовремя оказанная помощь, потому что, в большинстве случаев, беременность можно сохранить. Главное, делать все быстро и компетентно.
Сопровождается отслойка тянущей болью внизу живота, болью в пояснице, выделениями темно-красного, а иногда и коричневого, цвета.
К причинам, вызывающим отслойку плодного яйца, относят дисфункцию яичников, различные заболевания женщины (опухоли, воспалительные процессы, инфекционные заболевания), недоразвитие половых органов будущей мамы, сильный токсикоз, чрезмерные физические нагрузки, стрессы. Но самой явной причиной отслойки плодного яйца является недостаток прогестерона, который часто называют гормоном беременности.
Если у беременной женщины проявляются признаки отслойки плодного яйца, она (или родственники) должны срочно вызвать скорую и позвонить акушеру-гинекологу, чтобы сообщить ему о случившемся. Пока бригада скорой помощи не приехала, женщина должна лечь, а ноги поднять кверху. Можно упереть их о стену или положить на спинку дивана.
Отслойка плодного яйца опасна тем, что может привести к аборту или замершей беременности. Поэтому при малейшем подозрении на отслойку, нужно обратиться за медицинской помощью.
На очень раннем сроке зародыша в плодном яйце еще не видно, и это норма. А вот с пяти недель эмбрион уже должен визуализироваться. В случае, если эмбриона не видно, через 1-2 недели назначают повторное исследование. Если же и на этот раз нет ни эмбриона, ни сердцебиения, говорят об анэмбрионие. В таком случае женщине необходимо сделать чистку.
Необходимо знать, что даже при пустом плодном яйце тест на определение беременности все-равно будет положительным. Это обусловлено тем, что в организме запустились определенные механизмы, в частности начал вырабатываться особый «беременный гормон» – человеческий хорионический гонадотропин.Причиной отсутствия зародыша в плодном яйце, в большинстве случаев, является сбой на генетическом уровне. Также анэмбрионию может спровоцировать прием некоторых медицинских препаратов, которые строго-настрого запрещены во время беременности.
Если женщине поставлен диагноз «пустое плодное яйцо», который подтвердился в случае повторного ультразвукового исследования, то шансов на беременность в этот раз нет.
Тогда женщине проводят необходимые манипуляции, назначают лечение и отправляют на реабилитацию.
Многим женщинам необходима не только физическая, но и психологическая реабилитация, чтобы справиться с чувствами и эмоциями, возникшими в результате потери.
Следующую беременность советуют планировать минимум через шесть месяцев.
Специально для beremennost.net Ольга Ризак
Неправильное прикрепление плодного яйца
Имплантации плодного яйца предшествует выход плодного яйца и его долгий путь по маточной трубе в полость матки. Этот процесс занимает примерно 3-е суток. Еще столько же яйцо движется по матке в поисках места для имплантации. И лишь на седьмой день после оплодотворения бластоциста начинает внедрение в слой эпителия матки.
И вот процесс внедрения плодного яйца в стенку матки называется имплантацией. Но не стоит думать, что это происходит мгновенно. Сроки прикрепления плодного яйца составляют порядка 40 часов.
Порой происходит незначительное повреждение слизистой, проявляющееся незначительным кровотечением, что является признаком имплантации эмбриона. Часто этого вовсе не происходит, или происходит, но незаметно для женщины.
Базальная температура от А до Я
Болей при имплантации плодного яйца в норме быть не должно. Правда, некоторые женщины утверждают, что ощущали момент имплантации.
Почти сразу после прикрепления плодного яйца, его наружный слой начинает продуцировать ХГЧ – так называемый гормон беременности. Именно он уведомляет весь организм о наступлении беременности. Да и тесты на беременность ориентированы на распознавание концентрации этого гормона. И заветные 2 полоски появляются, когда концентрация ХГЧ достигает определенного уровня.
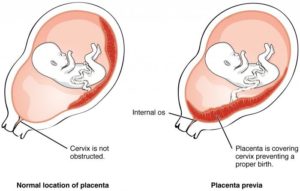
Расположение плодного яйца в матке
Плодное яйцо может имплантироваться в разных местах матки, в зависимости от некоторых обстоятельств, но чаще всего это происходит на передней или задней стенке матки. Наиболее благоприятно прикрепление плодного яйца в дне матки. Если же происходит низкая имплантация плодного яйца, это грозит предлежанием плаценты в будущем.
Правда не стоит паниковать на ранних сроках беременности, если у вас на УЗИ выявлено, что плодное яйцо прикрепилось в матке низко. В 95% случаев с течением беременности плацента мигрирует, поднимаясь все выше к дну матки.
В остальных же 5% случаев есть все шансы вполне нормально перенести беременность и родить без осложнений. Просто вам нужно будет ограничивать себя в физических нагрузках, а в период родов врач должен тщательно следить за вашим состоянием – существует риск ранней отслойки плаценты при беременности с последующим кровотечением и гипоксией ребенка.А если у вас все же случится полное предлежание плаценты, то рожать вам придется через кесарево сечение, поскольку плацента полностью перекроет зев шейки матки и ребенок просто не сможет выбраться естественным путем. Но обо всем этом вам задумываться еще рано – пусть все идет своим чередом.
Почему не прикрепляется плодное яйцо?
Если прикрепления плодного яйца к матке не происходит, беременность завершается, так и не успев наступить. Обычно плодное яйцо выходит вместе с менструациями, и поскольку задержки не происходит, то женщина и не догадывается, что у нее произошел выкидыш.
Причиной такого явления может стать гормональный сбой (высокая или низкая концентрация прогестерона, эстрогена, пролактина, глюкокортикоидов и проч).
Большое значение имеет и готовности слизистой оболочки матки к принятию плодного яйца. Если женщина до этого делала аборты, выскабливания, носила внутриматочную спираль, имеет невылеченные вовремя инфекционные и воспалительные заболевания, это нарушает рецепторный аппарат эндометрия, и он неадекватно реагирует на гормоны.
Вследствие этого, слизистая плохо подготовлена к беременности. И если при этом само плодное яйцо недостаточно активное, своевременно не выделяет необходимое количество ферментов, разрушающих слизистую, то может возникнуть внедрение его в шейку матки (шеечная беременность), аномальная плацентация или вовсе отсутствие имплантации.
Низкое расположение плодного яйца…(((
В чем причины низкого прикрепления плаценты?
Основные причины низкого прикрепления плаценты — это:
- патологические изменения слизистого слоя матки;
- особенности плодного яйца.
В норме плодное яйцо крепиться в верхних слоях матки (чаще всего это дно и задняя стенка). Однако этого не происходит, если слизистая матки повреждена в этом отделе и тогда плодное яйцо опускается ниже и крепится в нижних сегментах матки. Эти изменения в эндометрии происходят вследствие следующих процессов:
1.Воспалительные заболевания эндометрия:
2.Рубцовые изменения после абортов, операций на матке (например, удаление миомы, кесарево в анамнезе);
3.Аномалии развития матки:
- двурогая матка;
- матка с полной или неполной перегородкой;
- седловидная матка;
4.Многократные роды. В 80 процентах случаев низкое прикрепление плаценты чаще диагностируется у повторнородящих женщин;
5.Опухоли в анамнезе (истории болезни):
6.Гипоплазия (недоразвитие) матки;
7.Низкое прикрепление плаценты в анамнезе;
8.Истмико-цервикальная недостаточность. Это патологическое состояние характеризующееся слабостью перешейка и шейки матки при беременности.
При данной патологии происходит преждевременное раскрытие шейки, что ведет к выкидышу.
Также причиной низкого прикрепления плаценты может быть изменения самого плодного яйца.
В этих случаях трофобласт (наружный слой зародыша) не своевременно приобретает функции протеолиза (процесс расщепление белков).
В результате этого, нидация (внедрение зародыша в слизистую матки) яйцеклетки происходит не в момент, когда она находится в верхних отделах матки, а после того как она окажется внизу.Факторами риска низкого прикрепления плаценты являются:
1.Возраст матери. Большему риску подвержены женщины 30 – 35 лет. В то время как вероятность низкой плацентации у молодых женщин меньше в три раза.
2.Наличие у мамы экстрагенитальных патологий: заболевания сердечно-сосудистой системы (поражение сердца и его сосудов), почек, печени. При данных патологиях нарушено кровообращение в органах малого таза (матка и ее придатки, а также яичники).
низко прикрепилось плодное яйцо
Плохое кровоснабжение также нарушает процесс имплантации плодного яйца и способствует низкому прикреплению плаценты.
3.Эндокринные нарушения:
4.Генитальный инфантилизм – задержка полового развития и наличие в зрелом возрасте особенностей, характерных для юношеского периода.
Форма для дополнения вопроса или отзыва:
Наш сервис работает в дневное время, в рабочие часы. Но наши возможности позволяют нам качественно обработать только ограниченное количество Ваших заявок.
Пожалуйста воспользуйтесь поиском ответов (База содержит более 60000 ответов). На многие вопросы уже даны ответы.
Поиск вопросов и ответов
Найдите ответ по ключевым словам вопроса
Деформация плодного яйца
Насколько правильно проходит развитие плодного яйца можно увидеть во время ультразвукового исследования. В норме плодное яйцо овальной или круглой формы. В некоторых случаях диагностируют плодное яйцо неправильной формы, но стоит ли считать это патологией? В нашей статье мы рассмотрим что значит деформированное плодное яйцо, какие его причины и возможные последствия?
Виды аномалий плодного яйца
Формирование плодного яйца начинается после слияния яйцеклетки со сперматозоидом, и представляет собой последовательное деление клеток. На 4 сутки эмбрион перемещается в полость матки, где продолжает делиться и увеличиваться в размере. На УЗИ плодное яйцо в матке можно увидеть только на 5 неделе.
К аномалиям плодного яйца можно отнести следующие:
- пузырный занос, при котором ворсинки хориона заменяются на пузырьки, а между нитями хориона находятся части децидуальной оболочки;
- хорионэпителиома – это злокачественная опухоль, которая происходит из ворсин хориона;
- многоводие – повышенное количество амниотических вод;
- анэмбриония – это пустое эмбриональное яйцо.
Деформация плодного яйца – причины и последствия
Бывают случаи, когда плодное яйцо изменяет свою форму, что не обязательно является патологией. Так, деформация плодного яйца (плодное яйцо с неровными контурами) может быть по причине повышенного тонуса матки.
Вытянутое плодное яйцо и овальной формы может свидетельствовать об угрозе прерывания беременности, когда за ним формируется гематома (при этом женщина может жаловаться на кровянистые выделения из половых путей и тянущие боли внизу живота).
Если во время ультразвукового исследования обнаружено плодное яйцо неправильной овоидной формы, а женщину не беспокоят болезненные ощущения внизу живота и кровянистые выделения, то не стоит беспокоиться и бежать к врачу за назначениями.
В большинстве случаев, у женщин с незначительными деформациями плодного яйца, беременность протекает нормально и благополучно завершается родами.
Низкое прикрепление плодного яйца
В случае угрозы прерывания беременности будущей маме назначают препараты для ее сохранения (Дюфастон, Утрожестан).
Как видим из написанного выше, изменение формы плодного яйца не всегда говорит о патологии беременности. Чаще всего деформация плодного яйца может наблюдаться при повышении маточного тонуса, для нормализации которого можно принимать спазмолитики (Но-шпа) и Магне В-6.
Во время любого оплодотворения яйцеклетки, она должна перемещаться в полость матки и имплантироваться к ее стенкам. Но иногда возникают непредвиденные сбои, плодное яйцо не доходит к назначенному месту, прикрепляясь к маточной трубе, к яичнику или даже к брюшной полости.
Такая беременность определяется, как внематочная. После проведенного теста на беременность, она в большинстве случаев подтверждается. Но тест не покажет, в норме ли наступившая беременность, или она внематочная.
Какие признаки внематочной беременности
При трубной беременности (самый распространенный тип внематочной) наблюдаются те же симптомы, что и при нормальной беременности. И женщинам трудно определить, в норме ли протекает ее беременность. Поэтому, чтобы обезопасить себя от нежелательных последствий, лучше пройти исследование. Физиологические признаки беременности, в том числе и внематочной, это:
- Задержка менструации;
- Увеличение в размерах молочных желез;
- Тошнота или рвота;
- Ухудшение самочувствия;
- Изменение во вкусовых пристрастиях.
При внешнем осмотре у врача, он отмечает цианоз влагалищного входа, слизистой оболочки и шейки матки. При нормальной беременности матка увеличивается в размерах и гипертрофируется. Увеличение матки происходит вместе с ростом плода в ее полости.
Узнайте подробнее о признаках и симптомах внематочной беременности.
Размеры матки при внематочной беременности
Если диагностируется внематочная беременность, размеры матки не соответствуют предположительному сроку беременности. При пальпации определяется опухолевидное образование в участке яичников, оно при нажатии болезненное.
При наступлении такой патологической беременности, спустя какое-то время поднимается температура, и возникают сильные боли внизу живота и в пояснице.
Сохранить плод не представляется возможным, хотя есть несколько описанных случаев, больше похожих на чудо.
Если возникает яичниковое или брюшное зачатие, первый месяц какие-либо симптомы могут отсутствовать. При прикреплении плодного яйца в шейке матки, температура не поднимается, боли практически не появляются.Определить место расположения эмбриона возможно только путем проведения ультразвукового исследования, поэтому если происходит задержка менструации или появляются другие подозрительные симптомы, следует обращаться за консультацией к гинекологу. Несвоевременное обращение может привести к тому, что произойдет разрыв маточной трубы, так как стенки трубы не способны выдержать растущий плод.
Важно помнить то, что если тест положительный, а ультразвуковое исследование не определяет эмбрион в матке, вероятность внематочной беременности очень высока. Следующим шагом определения патологии является лапароскопия органов малого таза.
При осмотре у гинеколога визуализируется некая гипертрофированность матки, которая не связана с наличием плодного яйца в ее полости.
Шеечная беременность
- Классификация
- Причины
- Симптомы
- Диагностика
- Лечение
- Последствия
Одной из редких разновидностей внематочной беременности является шеечная, когда оплодотворенная яйцеклетка имплантируется (внедряется) не в слизистую оболочку тела матки, а в ее шейку.
Впервые развитие беременности в канале шейки описал в 1881 году И.М. Львов. Несмотря на появление за последние десятилетия новых методик диагностики и лечения такого крайне тяжелого состояния, каким является шеечная беременность, данная проблема остается особенно актуальной.
опасноТяжесть данного состояния определяется тем, что нисходящие маточные артерии (а их диаметр 3 мм) доходят до шейки матки, и при развитии внематочной беременности данного типа велика вероятность их повреждения и, следовательно, сильнейшего кровотечения.
Частота рассматриваемой патологии колеблется в пределах 0,01-0,03% от всех внематочных беременностей.
Классификация
Существующая классификация основана на месте прикрепления эмбриона. Так выделяют:
- чисто шеечную беременность (эмбрион не выходит за пределы шейки);
- шеечно-перешеечная (перешейком называется переход собственно тела матки в её шейку).
Причины
Причины возникновения связаны чаще всего с различной патологией матки, когда возникают препятствия для имплантации (внедрения) оплодотворенной яйцеклетки в эндометрий (внутренний слой) и оно спускается ниже, прикрепляясь к стенкам цервикального канала. К ним можно отнести:
- предшествующий медицинский аборт;
- перенесенная ранее операция кесарева сечения;
- миома матки;
- синдром Ашермана (образование спаек в полости матки);
- ЭКО-индуцированная беременность;
- различные врожденные аномалии развития матки.
Симптомы
важноДанная патология коварна тем, что часто никак себя не проявляет.
https://www.youtube.com/watch?v=9MqgGABmbZg
Однако в ряде случаев возможно появление следующих симптомов:
- Женщина может ощущать себя «беременной»: появляется тошнота, изменяются вкусовые пристрастия, случаются перепады настроения, набухают молочные железы и т.д.
- Постоянные кровомазания или периодические выделения кровянистого характера из половых путей, вплоть до обильного кровотечения, представляющего угрозу для жизни больной. Данные симптомы появляются вследствие расплавления мышечной ткани врастающими ворсинами хориона (хорионом называется наружная оболочка зародыша, которая в норме врастет в эндометрий, а в нашем случае — в ткань шейки матки).
- Могут появиться жалобы на частые мочеиспускания и другие признаки нарушенной функции мочевого пузыря из-за резкого увеличения размеров шейки матки.
Диагностика
- Клиническое обследование:
- при осмотре в зеркалах может обратить на себя внимание увеличение шейки в размерах, но при шеечно-перешеечной беременности и при расположении плодного яйца в верхней половине цервикального канала она зрительно может быть не изменена;
- при двуручном гинекологическом исследовании тело матки не соответствует предполагаемому сроку беременности и его размеры меньше шейки, которая имеет мягковатую консистенцию и резко отклонена к лону или крестцу.
- Лабораторные методы исследования:
- Инструментальное обследование:
- Трансвагинальное УЗИ – основной метод диагностики. При этом выявляются следующие эхо-признаки:
- отсутствие эмбриона в полости матки;
- матка имеет вид песочных часов;
- тело матки увеличено вширь, цервикальный канал расширен;
- плодное яйцо определяется в просвете канала шейки матки ниже уровня расположения внутреннего зева;
- ткань плодного яйца не смещается относительно стенок цервикального канала при давлении датчиком на шейку.
- МРТ (магнитно-резонансная томография) – определяется округлое образование с повышенным количеством сосудов, врастающее в стенку шейки.
Лечение
Выделяют несколько методов лечения:
- Радикальное лечение – гистерэктомия (удаление матки);
- Органосохраняющие методики:
- консервативное лечение;
- хирургическое вмешательство (минимально инвазивное).
опасноНаличие развивающейся шеечной беременности является жизнеугрожающим состоянием в связи с риском развития крайне сильного кровотечения.
Ввиду этого длительное время экстренная гистерэктомия считалась основным, и, в принципе, единственным методом лечения. При этом смертность пациенток достигала 40-50%. На современном этапе ситуация изменилась: появились новые методы, благодаря которым выросли шансы произвести органосохраняющую операцию, что особенно актуально для нерожавших женщин.
В настоящее время применяют следующие методы консервативного лечения:
- мероприятия, направленные на снижение кровоснабжения шейки матки;
- механическая остановка кровотечения;
- химиотерапия (введение препаратов токсичных для эмбриона и тормозящих деление клеток).
Современные органосохраняющие операции включают:
- наложение шва на шейку матки;
- гистероскопическая резекция ложа плодного яйца;
- эмболизация (закупорка) маточных артерий;
- лазерное разрушение хориального ложа (места врастания хориона).
В клинике имени И.М. Сеченова разработали способ малоинвазивного хирургического лечения, который показал хорошие результаты. Данный способ включает:
- временное клипирование подвздошных артерий (приводит к прекращению поступления крови к матке для уменьшения кровопотери);
- вакуум-аспирация плодного яйца из шейки;
- тампонада шейки матки катетером Фолея (раздувается баллончик, механически давящий на стенки, что приводит к остановке кровотечения).
важноОднако все эти методы хирургического вмешательства несовершенны и могут привести к тяжелым осложнениям, таким как кровотечение из сосудов ложа плодного яйца или прогрессированию шеечной беременности.
Последствия
Если говорить о последствиях, то всё упирается в два переплетающихся между собой фактора:
- стадия, на которой было выявлено заболевание;
- метод лечения.
Что касается первого пункта, то ситуация такова: чем раньше выявлено заболевание, тем лучше прогноз. Если прогрессирующая шеечная беременность уже привела к началу сильнейшего кровотечения, то о благополучном прогнозе говорить не приходится. В таких случаях чаще всего прибегают к радикальному методу лечения – удалению причинного органа. Впоследствии это приводит к невозможности иметь детей.
Если же заболевание выявлено рано и есть время на приготовления, то возможно проведение одной из более щадящих методик (о них было сказано выше). Но стоит сказать о том, что для этого должен быть как врач, обученный и имеющий опыт проведения данных способов лечения, так и соответствующее оборудование в медицинском центре.
Деформированное плодное яйцо на ранних сроках беременности: что это значит?
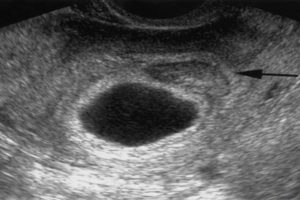
Беременность – это радостный период для женщины, но он может омрачиться различными патологиями, например, неправильным развитием плодного яйца. На раннем УЗИ врач может диагностировать изменения его формы или размера. Какие причины приводят к деформации плодного яйца, опасна ли патология для матери и малыша, какими способами можно избавиться от проблемы?
Причины деформации плодного яйца
На 10-14 неделе беременности женщина проходит ультразвуковое исследование, позволяющее врачу сделать замеры плодного яйца для установления точного срока гестации. Иногда в ходе обследования обнаруживается деформированное плодное яйцо. Основной причиной этой патологии считается повышение тонуса матки.
Почему матка приходит в тонус? Врачи выделяют несколько причин:
- Психологический. Нервная обстановка в семье и на работе, личные страхи, связанные с течением беременности, вызывают у женщины стресс. Происходит общее напряжение организма, отражающееся и на состоянии матки.
- Инфекционный. Заболевания инфекционной природы провоцируют воспалительный процесс, негативно отражающийся на мышечных тканях матки и приводящий к повышению ее тонуса.
- Интимная жизнь. Бурный половой акт во время беременности активно влияет на детородный орган, вызывая его перенапряжение.
- Гормональный дисбаланс. Неправильная выработка гормонов может привести к росту эндометрия. Заполняя полость матки, он негативно влияет на окружающие структуры, так образуется плодное яйцо неправильной формы.
- Физическая активность. Увлечение физическими упражнениями провоцирует напряжение мышечных тканей матки и приводит ее в тонус.
Во время беременности матка обладает обостренной чувствительностью к любым раздражителям. В тонус ее могут привести даже простое прощупывание живота или небольшая пробежка.
Однако это временные явления, и их не относят к серьезным нарушениям. Поводом для беспокойства становится частое проявление повышенного тонуса матки и вытянутый абрис яйца.
При таких признаках врач вынужден постоянно контролировать состояние органа и течение беременности.
Последствия патологии
При нормальном наступлении беременности околоплодное яйцо располагается в матке. На маленьком сроке, в 5-6 недель оно становится округлым или каплевидным. К 6-7 неделям на продольном скане УЗИ яйцо выглядит овальным, а на поперечном сохраняет округлость. Если же обследование показывает приплюснутость плодного яйца по бокам и отсутствие овальной формы, значит матка находится в тонусе.
Чем может грозить изменение форм и размеров околоплодного яйца? Сильное превышение или уменьшение его размеров свидетельствует о замирании беременности, но, как правило, врач продолжает наблюдения, контролируя динамику развития изменений. О замершей беременности говорит и вытянутое плодное яйцо.
При увеличении тонуса матки углы оболочки яйца выглядят неровными. В большинстве случаев врачи считают такие изменения безобидными, если только они не сопровождаются раскрытием шейки, темными выделениями и болями. При подобных симптомах появляется реальная угроза потери плода.
Низкое положение плодного яйца в полости матки требует постоянного контроля. Если оно очень близко подходит к шейке матки, врач может принять решение о его удалении. При внематочной беременности УЗИ показывает, что плодное яйцо не содержит эмбриона, вместо него в полости яйца присутствуют жидкость и сгустки крови.
Резкое приобретение плодным яйцом неправильной формы может закончиться его отслойкой. Характерными признаками патологии служат тянущие боли и темно-красные выделения.
Остановить процесс можно только на самой ранней стадии его обнаружения, в противном случае все заканчивается самопроизвольным абортом.
Среди всех аномалий развития плодного яйца отслойка его от стенки матки относится к самым серьезным патологиям.
Что делать?
Гинекологи считают, что повышение тонуса матки не всегда несет серьезные последствия. Опасность для вынашивания плода возникает в том случае, когда к нему добавляются другие симптомы:
- раскрывается шейка матки;
- болевые ощущения;
- появление выделений (характерный симптом при отслойке хориона).
Пациентке назначаются препараты спазмолитического действия, седативные средства и гормональная терапия. В ходе лечения деформированная структура возвращается в норму.
При угрозе осложнений женщину направляют в стационар на сохранение беременности (подробнее в статье: как сохранить ребенка на ранних сроках беременности при угрозе выкидыша?).
Постельный режим и полный душевный покой помогают пережить неприятный период и успешно выносить ребенка.
Важным моментом в назначении лечения служит прослушивание сердца плода: если оно присутствует, шансы на успех значительно возрастают. Помещение в стационар обязательно при явной угрозе выкидыша.Используя различные медикаменты, врачи снимают тонус матки, после чего плодное яйцо возвращается в нормальную форму. Если подтверждается диагноз замершей беременности, проводится выскабливание матки.
Гибель плода на ранних сроках – это еще не приговор. В 90% случаев женщина сохраняет способность забеременеть и выносить ребенка. При повторяющихся ситуациях требуется глубокое обследование организма для установления главной причины проблемы. Если деформация плодного яйца привела к потере плода, планирование беременности следует отложить на полгода.
Возможности современной гинекологии позволяют выявлять негативные изменения на раннем сроке беременности. Незначительные деформации не требует срочного врачебного вмешательства. Прогноз вполне благоприятный.
Женщины с таким диагнозом, как правило, нормально чувствуют себя во время беременности и успешно рожают.
Если УЗИ показало проблему, постарайтесь строго придерживаться рекомендаций врача и неукоснительно их выполняйте.
