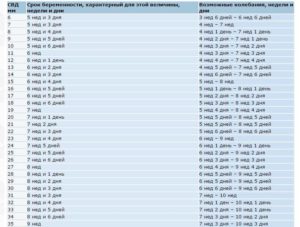
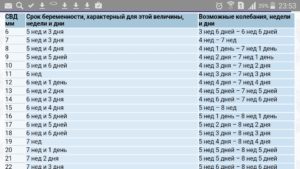
Свд на узи при беременности что это такое
Узи при беременности

Первое ультразвуковое исследование (УЗИ), первое документальное подтверждение беременности, первая фотография Вашего будущего ребенка, пока еще в виде плодного яйца в полости матки — вот с чего на самом деле начинается беременность для будущей мамы.
Однако есть и другие причины, просто обязывающие и врачей, и пациенток к проведению УЗИ при задержке менструации и первых признаках беременности раннего срока (БРС).
Основные из них таковы:
- необходимо исключить внематочную беременность и убедиться, что она — маточная;
- необходимо исключить пузырный занос, по всем клиническим и лабораторным признакам похожий на беременность, однако являющийся опасным заболеванием;
- при наличии маточной беременности необходимо определить качество гестационного процесса, в случае выявления патологии беременности необходимо своевременно выяснить причины патологии и своевременно начать лечение;
- УЗИ с достоверностью определяет срок беременности: эта информация определяет и срок родов;
- в том случае, если задержка менструации происходит, но беременность не выявлена, УЗИ поможет определить гинекологическое заболевание, явившееся причиной задержки месячных.
Таким образом, Узи при беременности на раннем сроке совершенно необходимо, однако до сих пор бытуют представления о вреде УЗИ. Тем не менее, безопасность медицинского ультразвука доказана и отражена в международных документах.
Рекомендации к сокращению продолжительности каждого исследования БРС, носят этический характер, учитывающий опасения будущих мам в отношении УЗИ.
Итак, каковы же возможности ультразвука? При задержке месячных всего на 3-5 дней ультразвуковой сканер с трансвагинальным датчиком может зарегистрировать маточную беременность сроком 2,5-3 недели от момента зачатия.
Узи при беременности на раннем сроке позволяет определить эмбриологический срок беременности, т.е. срок, исчисляемый от момента слияния половых клеток.
Принятый в акушерстве отсчет от первого дня последней менструации может быть неточным, по нему сложно определить предполагаемый момент родов. Чтобы перевести эмбриологический срок беременности в акушерский, необходимо к эмбриологическому сроку прибавить 2-2,5 недели. В сроке 2,5-3 недель завершается процесс имплантации бластоцисты в слизистую оболочку матки.С этого момента она называется плодным яйцом и становится доступной для исследования. В этом сроке бластоциста или эмбриональная камера выглядит как темное округлое или каплевидное образование, 4-5 мм в диаметре. Эмбриональная камера окружена оболочкой и не отражает ультразвуковых волн, т.
е. она эхонегативна. Эмбрион и внезародышевые органы имеют микроскопическое строение и пристеночную локализацию, поэтому пока не видны при помощи ультразвука: в этом сроке плодное яйцо выглядит как однородная жидкость.
Место имплантации плодного яйца чаще всего находится в области одного из трубных углов, но иногда локализация плодного яйца расположена низко, ближе к перешейку.
Такая проксимальная локализация происходит в том случае, если бластоциста перемещается в полости матки в течение нескольких дней после выхода из маточной трубы и лишь потом имплантируется в стенку матки.
Если при задержке менструации в матке с помощью УЗИ не обнаруживается плодное яйцо, необходимо пройти обследование через одну-две недели, чтобы плодное яйцо увеличилось в размерах.
Отсутствие плодного яйца при повторном обследовании должно насторожить врача: в таком случае возможна внематочная беременность.
Однако диагноз внематочной беременности невозможно установить только лишь с помощью УЗИ, необходимо более тщательное обследование.
В некоторых случаях, когда в полости матки обнаруживается округлое жидкостное образование, но лабораторные и клинические данные не подтверждают наличие беременности, повторное обследование поможет диагностировать наличие железистого полипа, кисты или миоматозного узелка, выдающегося в полость матки. Округлое жидкостное образование может оказаться небольшим. Подобные проблемы необходимо решать только в специализированном учреждении, имеющим лицензию на работу с беременными. Там же необходимо проходить и УЗИ БРС (и любого другого срока беременности).В женской консультации, родильном доме, перинатальном центре только профессионал – врач-эхоскопист – компетентен в области физиологии и патологии женской половой сферы, акушерства и прикладной эмбриологии.
В настоящее время очень распространены центры, оказывающие услуги по принципу «УЗИ всего на свете» – эти центры не обеспечивают профессиональное обследование на должном уровне и допускают большое количество ошибок при постановке диагноза.
Итак, беременность обнаружена, плодное яйцо имплантировалось в стенку матки и очень быстро увеличивается в размерах. 17-20 мм – такой диаметр плодного яйца в четыре недели беременности. Плодное яйцо становится овальным, размеры матки немного увеличиваются, и появляется асимметрия ее стенок — одна стенка становится толще другой.
Эмбрион станет виден только в 5 недель беременности, а пока хорошо различается желточный мешок, в котором хранится запас питательных веществ для развивающегося эмбриона. Продолговатый 5-недельный эмбрион имеет в длину несколько мм, к внутренней поверхности плодного яйца от эмбриона тянется амниотическая ножка – будущая пуповина.
С этого момента эмбрион может свободно передвигаться в жидкости эмбриональной камеры – он покидает свое пристеночное положение.
При 5-недельной беременности уже можно определить, один эмбрион или два поселились в эмбриональной камере.
Количество и строение амниотических оболочек и хориона — будущей плаценты – определяют вид будущей двойни.
Если зародышевый материал в бластоцисте удвоен – развивается однояйцевая (монохориальная) двойня с полностью идентичным набором хромосом. Дети из такой двойни всегда однополые и абсолютно похожи друг на друга.
Но если перед зачатием в разных яичниках овулируют два фолликула, то сливаются две пары половых клеток и образуются две бластоцисты, которые имплантируются и формируется два плодных яйца с двумя эмбрионами. В таком случае образуется разнояйцевая двойня – бихориальная или дихориальная.Такие дети не являются близнецами в строгом смысле слова, потому что у них разные наборы хромосом, они могут быть разного пола и ничуть не похожими друг на друга. 70% родившихся двоен являются разнояйцевыми. Но, кроме двоен, существуют еще тройни, и вообще многоплодная беременность.
Возможны различные варианты сочетаний амниотических оболочек и хорионов: так, тройня может состоять их двух близнецов и одного разнояйцевого с ними ребенка. УЗИ БРС легко идентифицирует тип двойни или тройни, но на поздних сроках это сделать труднее, т.к. эмбриональные камеры заполнят всю полость матки.
Но кроме двоен и троен такого типа (каждый эмбрион находится в отдельной эмбриональной камере), существует патологический вариант многоплодной беременности (монамниотическая монохориальная беременность), когда эмбрионы не разделены межамниотической перегородкой. В этом случае возможен вариант появления сросшихся (сиамских) близнецов и развития генетически неполноценного плода.
Такую беременность необходимо прервать на самом раннем сроке и предотвратить развитие подобной катастрофы. Именно УЗИ БРС позволяет предвидеть и предотвращать трагическое развитие беременности.
Поскольку развитие би-двойни происходит вследствие овуляции двух фолликулов, в яичниках находится два желтых тела (ЖТ).
Что же такое желтое тело?
ЖТ возникает в яичнике на месте овулировавшего фолликула: ЖТ — это временный гормональный орган.
ЖТ отвечает за продукцию прогестерона – основного гормона беременности, при УЗИ ЖТ выглядит как округлое образование из неоднородных мягких тканей.
По изображению, полученному при УЗИ, невозможно определить прогестероновую недостаточность, однако клинические, лабораторные исследования вполне дают возможность диагностировать эту недостаточность.
При развитии беременности в ЖТ иногда могут образовываться кисты. Причина образования кист заключается в том, что желтое тело вырабатывает небольшие количества жидкости.Часть этой жидкости резорбируется кровеносными сосудами яичника, а часть — остается внутри яичника, образуя пузырьки, которые и формируют кисты (от греческого корня «cyst» — «пузырек»). К 10-15 неделе беременности киста ЖТ полностью рассасывается, поскольку уменьшается и само ЖТ.
Кисты ЖТ не представляют угрозы для беременности, но иногда женщина может ощущать боли внизу живота, принимая их за симптом угрожающего выкидыша.
Может ли УЗИ определить признаки угрожающего выкидыша?
При выкидыше происходит отслоение плодного яйца от внутренней стенки матки и в результате сокращения миометрия изгнание его из полости матки. Этот процесс делится на фазы: угрожающий выкидыш, начавшийся, «в ходу» и свершившийся. Избыточное напряжение (гипертонус) мышц матки определяются УЗИ.
Каковы УЗ-признаки начинающегося выкидыша?
- УЗ-признак, показывающий утолщение одной из стенок матки, может быть обманчив, так как существует физиологическая асимметрия стенок матки, обнаруживаемая еще при УЗИ БРС. Кратковременное сокращение матки может возникнуть из-за давления вагинального датчика на область перешейка матки. Такое кратковременное сокращение может быть принято за признак угрожающего выкидыша. Длительный гипертонус от кратковременного различается с помощью трансабдоминального датчика с пустым мочевым пузырем. Застойный гипертонус, свидетельствующий об угрозе выкидыша, существует долго, а кратковременный скоро исчезает.
- Изменение конфигурации плодного яйца, превращение ее формы в ладьевидную или каплеобразную, изменение наружного контура матки (над ровным контуром матки приподнят бугорок над сократившимся участком миометрия).
- Самый грозный признак угрожающего и начавшегося выкидыша – кровянистые выделения, образующиеся из-за того, что в полость матки изливается некоторое количество крови рядом с плодным яйцом — субхориальная гематома (гравидарная гематометра). Плодное яйцо при инвазии в стенку матки разрушает мелкие сосуды, при этом увеличивающаяся гематома оказывает давление на плодное яйцо, в результате чего теряется связь меж ним и стенкой матки. УЗИ определяет объем и локализацию гравидарной гематометры, время ее образования и тенденцию к прогрессированию. Таким образом, причина болей и кровянистых выделений при угрожающем выкидыше может быть определена ультразвуком, что поможет спланировать стратегию лечения (при гипертонусе матки с гематомой и без нее она будет разной и даже взаимоисключающей). Но при отсутствии болей внизу живота, кровянистых выделений и других признаков угрожающего выкидыша ультразвуковые данные, свидетельствующие об угрозе, необходимо интерпретировать, как чисто аппаратный феномен. Аналогом выражения «угроза по УЗИ» может быть выражение «головная боль по анализу мочи».
Однако самопроизвольный выкидыш бывает без болей и гипертонуса. Этот случай носит название несостоявшийся выкидыш («анэмбриония», «неразвивающаяся» или «замершая беременность»). При замершей беременности жизнедеятельности эмбриона прекращается, а сократительная деятельность матки, направленная на изгнание нежизнеспособного плодного яйца из ее полости, отсутствует.
Эмбрион и все элементы эмбрионального комплекса при УЗИ на 5 неделе беременности в случае анэмбрионии не визуализируются. Это свидетельствует о том, что развитие зародыша прекратилось до того, как эмбрион достиг размеров в 1-2 мм.
Повторное исследование с интервалом в неделю при подозрении на анэмбрионию позволит уточнить диагноз.
Когда эмбрион отчетливо виден (например, при короткой амниотической ножке и пристеночном расположении эмбриона), возникает возможность исключить анэибрионию, при которой плодное яйцо растет из-за накапливающейся в нем жидкости, но изображения эмбриона получить по-прежнему не удается.
В случае анэмбрионии одного из плодных яиц при двойне, так называемой биамниотической монэмбриональной беременности, один из эмбрионов не развивается (несостоявшаяся двойня).
Рядом с нормальной обнаруживается «пустая» амниотическая полость, затем, по мере роста плодного яйца, она серповидно огибает изображение нормальной амниотической полости и затем сливается с ней полностью.
УЗ-феномен, описывающийся как «двойной контур плодного яйца» или «амниотическая нить в полости матки» – это признак несостоявшейся двойни. Этот признак не нарушает течения одноплодной беременности.
Несостоявшийся выкидыш в сроке 5 и более недель носит название замершей беременности. При замершей беременности эмбриональный комплекс виден (в отличие от анэмбрионии).
Однако эмбриональный комплекс состоит из слабодифференцируемых линейных объектов, в котором отсутствуют признаки жизнедеятельности — сердцебиение и двигательная активность, характерные для нормального эмбриона при прогрессирующей беременности.В норме при 5-недельной беременности эмбрион достигает размеров 7-8 мм, при 6-недельной — 12-13 мм и 18-19 мм — при 7 недельной беременности. «Рост» эмбриона называется копчико-теменным размером (КТР). Увеличивается и «окружность талии» эмбриона — от 2-3 мм до 6-8 за две недели.
«Пульсация эмбриона» — сердечные сокращения определяются, начиная от 5 недели, но сердце на экране пока различить невозможно. На 5-6 неделе беременности частота сокращений — 120-130 уд/мин, к 7-8 неделе она достигает до 200 уд/мин.
В этом сроке при УЗИ уже видны разгибательные движения эмбриона.
Головной конец от тазового можно отличить уже к 5 неделе от зачатия, а к 6 неделе на месте будущих конечностей появляются бугорки. После 8 недели беременности видны внутренние органы плод, позвоночник и кости черепа видны к концу 7 недели.
Живой, здоровый и подвижный эмбрион встретится с будущей мамой и врачом в кабинете УЗ-диагностики в сроке 10-14 акушерских недель (то есть 8-12 неделе от зачатия). Рассказ об этой встрече еще впереди.
В течение беременности эмбриона ждет много событий и опасностей, которых он успешно избежит с помощью помощи мамы, врача и, конечно, медицинского ультразвука. Вскоре он станет не эмбрионом, а плодом, а несколько позже — и новорожденным!
Отделение «Северное»
Санкт-Петербург, 197372, ул. Ильюшина, 4/1
Комендантский проспект
Отделение «Парадный квартал»
Санкт-Петербург, 191015, ул. Парадная, 7
Чернышевская
Отделение «Центральное»
Санкт-Петербург, 191014, Литейный пр., 55А
Гостиный двор
Маяковская
Отделение «Московское»
Санкт-Петербург, 196066, Московский пр., 193/2
Московская
Когда на УЗИ можно увидеть плодное яйцо в матке и почему его бывает не видно

Когда на УЗИ становится видно плодное яйцо в матке, беременность считается подтвержденной. Но при этом нельзя гарантировать, что она будет протекать нормально. Требуется сделать еще несколько исследований — по одному в каждом триместре.
Описание плодного яйца
Плодное яйцо — это защитные оболочки, окружающие зародыш. Они прикрепляются к стенке матки, образуя с ней сосудистую связь. Через сосуды растущий зародыш получает питание из материнской крови. Плодное яйцо на УЗИ выглядит, как округлое образование темно-серого цвета.
Оно становится видным, когда достигает размера 5 мм. Это соответствует 4 неделям беременности. Эмбрион внутри яйца пока не виден. Его можно рассмотреть после 35-го дня, выглядит он как темная полоска. Части его тела можно увидеть на 12 неделе беременности — в этот срок обычно и проводят первое обследование.
Методики исследования
УЗИ на ранних сроках беременности предпочтительнее делать трансвагинальным способом. Датчик вводится через влагалище, проходит до шейки матки.
С помощью этого способа беременность точно подтверждается в сроке 28 дней. Второй метод — трансабдоминальный. Осмотр проводят через переднюю брюшную стенку.
Таким способом пользуются, когда плод уже достаточно большой, его хорошо видно при наружном осмотре.
При любом виде исследования врач осматривает маточные трубы и яичники. В яичниках можно увидеть желтое тело. Оно образуется на месте лопнувшего фолликула, из которого вышла яйцеклетка. Если произошло оплодотворение, желтое тело вырабатывает гормон прогестерон, который обеспечивает сохранность беременности.
К просмотру видеосюжет про беременность на раннем этапе, рассказывает врач-гинеколог:
Сроки проведения обследования
Первое УЗИ назначают, когда женщина приходит в женскую консультацию для постановки на учет. Обычно это срок 10-12 недель, при наличии положительного ХГЧ-теста. Тогда в матке уже можно обнаружить плодное яйцо вместе с эмбрионом, выявить патологии развития. Сделать УЗИ можно и раньше, оно обнаружит зародыш на 14-20 день после задержки менструации.
Второе плановое обследование делают на 20-22 неделе. Здесь можно выявить пороки развития плода. Последний осмотр проводят за 14-21 день до родов, чтобы определить положение плода, готовность женщины к родам.
Внеплановые исследования назначают женщинам с предполагаемыми или имеющимися патологиями развития плода. УЗИ назначают после ЭКО, чтобы определить, прижились ли эмбрионы. После переноса эмбрионов обследование проводят через 21 день.
Почему на УЗИ не видно зародыш
Иногда случается так, что УЗИ не показывает наличие плодного яйца в полости матки. При этом тест на беременность положительный. Причин этому может быть несколько.
- Слишком раннее обследование. Даже современный аппарат не может определить беременность через несколько дней после зачатия. Эмбрион в это время имеет микроскопические размеры. Нельзя увидеть оплодотворенную яйцеклетку, пока она продвигается в полость матки.
- Внематочная беременность. Случается так, что яйцеклетка встречается со сперматозоидом, находясь в маточной трубе. Тогда прикрепление плодного яйца произойдет там, врач не сможет найти его внутри полости матки. Поэтому при УЗИ осматривают не только матку, но и трубы с яичниками.
- Технические погрешности. Обычно возникают, если осмотр проводят на старом или неисправном аппарате. Также ошибиться может специалист при недостаточной квалификации или внимательности. Такие ошибки наблюдаются на ранних сроках, когда зародыш еще очень маленький.
Если при первом осмотре у врача возникают какие-то сомнения, он рекомендует сделать повторную процедуру через 2-3 недели.
Размеры плодного яйца по неделям
По размерам зародыша определяют срок беременности с точностью до 2-3 дней. До полутора месяцев дату родов определяют по ДПП — диаметру плодного яйца. Диаметр измеряют в самой широкой части по трем разным плоскостям. Для вычисления даты родов есть специальная таблица.
Такой критерий, как СВД — средний внутренний диаметр — определяет дату родов не очень точно. После 6 недели, когда на УЗИ появляется эмбрион, срок определяют по КТР — копчико-теменной размер. Изображение эмбриона измеряют продольно. Размеры с 6 по 8 недели:
При проведении УЗИ специалист оценивает состояние плода, определяет пороки развития. Синдром Дауна можно определить только в 11-12 недель. После прохождения этого рубежа эмбрион быстро развивается, формируются все внутренние органы, конечности.
Нормальный результат УЗИ — это зародыш с оболочками, соответствующий своими размерами сроку беременности. В матке может обнаруживаться одно яйцо или несколько.На видео можно наблюдать плодное яйцо в матке:
Отклонения
При УЗИ вместилища плода специалист выявляет аномалии развития, которые могут привести к прерыванию беременности.
- Аномалия прикрепления. Вместилище плода должно прикрепиться к дну матки или к середине стенки. Если оно прикрепляется к нижней части, высок риск выкидыша.
- Изменение формы плодного вместилища. Оно должно иметь овальную форму. Вытягивание плодных оболочек говорит о высоком маточном тонусе, это тоже риск выкидыша.
- Внутриутробная инфекция. При инфицировании околоплодных вод яйцо становится круглым, внутри него на УЗИ определяются темные пятна.
- Замершая беременность. Это прекращение развития эмбриона. Определяют по отсутствию динамики роста, сердцебиения, увеличения плодных оболочек.
- Анэмбриония. Редкое состояние, при котором УЗИ определяет внутри матки вместилище плода, но эмбриона там нет.
- Пузырный занос. Развивается после воспалительных заболеваний эндометрия. Внутри плодных оболочек формируется доброкачественная опухоль, из-за чего зародыш погибает.
- Самопроизвольный аборт. УЗИ выявляет внутри полости матки остатки плодного яйца, сгустки крови.
Определить бесплодие УЗИ может только косвенно — если обнаруживается непроходимость маточных труб, аномалии развития матки.
На видео замершая беременность:
УЗИ определяет беременность достоверно с 28 дня, еще через 7 дней можно оценивать состояние зародыша. Процедуру выполняют трансвагинальным и трансабдоминальным способом. С помощью ультразвука можно своевременно выявить тяжелые аномалии развития плода.
Оставляйте комментарии к статье, делитесь своим опытом прохождения обследования. Всего доброго.
Плодное яйцо: что это такое, его роль в зарождении новой жизни
Когда яйцеклетка встречается со сперматозоидом, они сливаются в единое целое, чтобы стать источником новой жизни. Вокруг двух клеток – мужской и женской – появляется оболочка, защищающая их от внешних воздействий. Так получается плодное яйцо: внутри развивающийся зародыш, а снаружи – надежная защита.
Почему такое название
Яйцом назвали оплодотворенную яйцеклетку потому, что по форме и структуре она повторяет строение стандартного яйца:
- оболочка;
- амниотическая жидкость;
- желточный мешок;
- зародыш.
Со временем яйцо преобразуется внутри матки. Внешняя оболочка, называемая хорионом, имеет ворсинки, которые служат ей для закрепления на слизистой маточной оболочке. Позже из хориона получается плацента.
Амниотическая жидкость (аналог яичного белка) – это питательная среда, которую вырабатывает амнион, то есть внутренняя оболочка плодного яйца.
Желточный мешок – это тот пищевой питательный запас, которым при наступлении беременности яйцеклетка кормит будущего эмбриона. Он соединяется с зародышем в районе пуповины, и через маленький каналец передает питательные вещества зиготе.
Зародыш получается путем многократного деления оплодотворенной яйцеклетки – зиготы. Первый этап деления зиготы – это морула, которая имеет вид маленького шарика. Каждая клеточка морулы имеет свое предназначение. Из них будут развиваться ткани, а затем органы, после – системы органов малыша. Но это будет потом.
Пока же можно только рассмотреть на УЗИ, как внешне выглядит плодное яйцо.
Как происходит развитие плодного яйца
Зарождаясь в фолликуле, созревшая яйцеклетка проходит по трубе матки. Это время называется овуляцией. После того, как ее оплодотворит сперматозоид, она начинает делиться, становясь сначала зиготой, затем морула, а после – зародыш.
На первой неделе плодное яйцо имеет совсем небольшой размер. Оно движется по маточной трубе, чтобы закрепиться на стенке при помощи ворсинок внешней оболочки. В течение первых двух дней яйцо закрепляется, а матка закрывает доступ к нему при помощи слизистой пробки.
Так организм оберегает будущего ребенка от внешних инфекций.
Бывает так, что зародыш не смог прикрепиться по какой-то причине. Тогда с очередной менструацией он выйдет из полости. Очень часто женщине даже невдомек, что она была в шаге от беременности.
Если же зародышу удалось твердо укрепиться, его внешняя оболочка начинает выпускать в кровь будущей мамы хорионический гонадотропный гормон (ХГЧ), останавливающий менструации.Срок, когда в плодном яйце появляется эмбрион, это третья неделя с момента оплодотворения. В это время он похож еще не на ребенка, а скорее напоминает просто полосочку в центре яйца.
А для того, чтобы рассмотреть само плодное яйцо, должно пройти целых 5 недель. Иначе говоря, если случилась задержка по причине беременности, то через неделю примерно можно отправиться на УЗИ, чтобы попытаться разглядеть зарождающуюся новую жизнь.
Как изменяются размеры плодного яйца?
В начале четвертой недели наступает то время, когда видно плодное яйцо на УЗИ. Правда, оно имеет совсем небольшой размер, всего 1 мм диаметром, зато обладает огромным потенциалом. При таком размере рассмотреть, как происходит развитие будущего ребеночка, никак нельзя, потому что размер эмбриона слишком мал.
Следующее обследование проводят через три недели после первичного. За этот срок происходят интересные метаморфозы с плодным яйцом. Если в начале четвертой недели оно было диаметром 1 мм, то уже через два дня утроит размер. К концу недели диаметр оболочки достигнет 5 мм, а у эмбриона начнут закладываться:
- сердце;
- легкие;
- печень;
- поджелудочная железа.
Сам эмбриончик будет длиной 1 мм.
Если УЗИ показало, что размер плодного яйца 7 мм, определить, какой это срок, несложно. Учитывая, что к первому дню 5-й недели оно вырастает до 6 мм, скорее всего, это будет середина пятой акушерской недели.
Что такое СВД
Молодых мам пугают странные аббревиатуры, которыми пользуются врачи. Кажется, что они что-то скрывают, прячась за непонятными сокращениями, когда общаются между собой. Не всякая женщина решится спросить, что такое СВД на УЗИ при беременности: она больше думает о том, что с ребеночком, чем старается запомнить сочетание букв.
Давайте устраним этот пробел. УЗИ диагностика – это метод, который используют врачи, чтобы наблюдать за развитием плодного яйца внутри матки.
При помощи УЗИ врач может точно определить время, когда из фолликула вышла созревшая яйцеклетка. Таким образом, устанавливается срок беременности женщины. В течение всего срока будущая мама проходит как минимум три обязательных УЗИ.Ультразвуковое исследование не наносит вреда зародышу. Звуковые волны даже на ранних сроках никак не влияют на развитие малыша.
Вначале исследуют, как развивается плодное яйцо и зародыш в нем. Чтобы оценивать развивающийся плод, проводят следующие измерения:
СВД – это показатель величины плодной оболочки яйца. Расшифровывается как средний внутренний диаметр. Пропорциональность роста плода и его оболочки влияет на правильность развития малыша.
КТР – это показатель роста эмбриона внутри матки. Параметр называется копчико-теменным размером. То есть, измеряют длину ребеночка от макушки до попки.
Измерения проводятся миллиметрами. Плодное яйцо – эластичная полость, размер которой постоянно меняется от того, в каком состоянии пребывает мама. Если она трудится, матка входит в тонус, а яйцо – сжимается. Как только мама расслабилась, оболочка принимает яйцеобразную форму.
Гораздо важнее исследовать показатели КТР. Плод внутри живота развивается, растет. Для того, чтобы точнее выяснить день зачатия ребенка, проводят измерения КТР зародыша. Они дают довольно точный ответ на вопрос о сроке беременности будущей мамы. Отклонение составляет плюс-минус три дня.
Исследование КТР ведется до 12-й недели с момента зачатия. За этот срок развиваются жизненно важные органы, а также системы органов ребеночка. Своевременное выявление патологий помогает вовремя провести корректировку течения беременности.
Показания к чистке
УЗИ позволяет увидеть некоторые патологии развития плода на раннем сроке, чтобы женщина имела возможность без вреда для собственного здоровья провести чистку. К ним относятся:
- пустое яйцо, в котором не развивается эмбрион;
- неработающее сердце плода;
- хромосомные мутации;
- внематочная беременность.
Кроме этого, врач может увидеть на мониторе не одно, а два яйца, закрепившихся на стенке матки. Это означает высокую вероятность рождения двойни.
Если яйца два, то малыши не будут похожими, так как развиваются каждый в своем яйце. А если оплодотворенная яйцеклетка разделилась, а потом каждая доля начала собственное развитие, – тогда родятся однояйцевые близняшки.
Как развивается плод в первые недели беременности
Чтобы будущая мама могла себе представить, как развивается ее малыш в матке, начиная с самого момента оплодотворения, ниже будет приведена таблица изменений размера плодного яйца. В ней по неделям будет описано, какие органы появляются у ребеночка, когда начинает стучать сердечко. Знакомьтесь.
| Недели | Что происходит | СВД, мм |
| 2 | закрепление на стенке маткиэмбрион начинает получать питание от маткипоявляются нервная, сердечно-сосудистая системы | не видно |
| 3 | формируются сосуды плаценты | не видно |
| 4 | появляются бронхи, легкиеформируется поджелудочная железа | 4 |
| 5 | быстрый рост хорды (позвоночника) ведет к появлению хвостапоявляются половые клеткидлина эмбриона составляет 1 мм | 6 |
| 6 | можно услышать, как бьется сердечконачинают формироваться ручки с ножкамиразвивается головной мозг, нервная системаотмечаются впадинки на местах глаз, носа, рта | от 11 до 18 |
| 7 | можно рассмотреть рот и носформируется половой бугорначинают появляться язык, хрусталики глаз, тонкий кишечник, почки | от 19 до 26 |
| 8 | оформилось сердценачинают развиваться веки, ушки, губки, носикмалыш начинает двигаться | от 27 до 34 |
| 9 | можно определить полпропадает хвостформируется ладошка с пальчиками | 35-43 |
| 10 | зарождаются волосыпоявляются ногтиПочти весь организм построен. | 43-50 |
| 11 | закладываются молочные зубки, пульпаокончательно формируются наружные половые органы | 50-60 |
Наблюдение за развитием желанного малыша приносит женщине радость. От того, что у мамы хорошее настроение, ее кровь наполняется эндорфинами, быстрее бежит по телу. Ребенок получает больше полезных веществ и в благодарность развивается еще лучше.
Заключение
Мы смогли теоретически «проследить» за зарождением новой жизни. Это безумно интересно – пошагово наблюдать, как клетка превращается в «рыбку»-эмбрион, затем в человека.
А для будущих матерей еще и полезно знать этапы развития ребенка и быть в курсе норм внутриутробной жизни малыш. Также это позволяет делать поверхностные выводы о своем состоянии и при малейших подозрениях обращаться к врачу.
Когда можно увидеть эмбрион на УЗИ?
Диагностика беременности и определение ее точного срока – важнейший вопрос для любой будущей мамы. На протяжении 9 месяцев вынашивания малыша каждая пациентка обязана пройти три ультразвуковых исследования – в 10-12 недель, 20-24 и 30-32.
Но ультразвук может показать наличие плода гораздо раньше первого планового сканирования – уже в 4-6 недель.
При каком УЗИ эмбрион видно раньше, какие показатели плода учитываются на этом сроке и почему врач может не распознать беременность при эхографии?
Когда можно диагностировать беременность?
На первых неделях беременности ультразвук покажет не плод, а лишь плодное яйцо, внутри которого развивается эмбрион. Что происходит в организме будущей мамочки после зачатия и когда малыша можно разглядеть на мониторах УЗИ-аппаратов?
После оплодотворения яйцеклетка должна в течение 14 дней проникнуть в матку и прикрепиться к ее слизистой оболочке. Затем организм женщины начинает активно выделять специальный гормон — хорионический гонадотропин (ХГЧ). Благодаря этому гормону появляются первые сигналы будущего материнства и положительный результат теста.
Однако ребенка на таком раннем этапе еще не видно – полноценного зародыша пока просто не существует. Поэтому ультразвук сможет показать будущего малыша в матке не раньше 3-5-й недель. На мониторе плодное яйцо смотрится как маленькая черная точка в маточной полости (обычно в верхней части). Сам эмбрион представляет собой небольшое образование белого цвета.
УЗИ 3 недели
УЗИ 4 неделиВ редких случаях сканирование показывает локализацию плода за пределами матки – тогда ставится диагноз «внематочная беременность».
Виды УЗИ для определения беременности
Для диагностики беременности традиционно используют два вида УЗИ: трансвагинальное и трансабдоминальное.
В 4-9 недель чаще применяется трансвагинальное (внутреннее) сканирование, оно оказывается более информативным. При таком ультразвуке датчик вводят во влагалище пациентки: поскольку сканер располагается ближе к матке, изображение выходит более четким. В этом случае разглядеть эмбрион в матке будущей мамочки реально уже в 4-5 недель, когда диаметр плодного яйца всего 2-4 мм.
Трансабдоминальное сканирование (через наружную стенку живота) применяется на всем сроке вынашивания ребенка вплоть до родов. При наружном ультразвуке плод виден только на 6-7 недельке, когда диаметр – 5-7 мм.
Если ранний ультразвук не видит плодное яйцо, определить беременность можно и по некоторым другим признакам. Прежде всего это изменение строения матки: стенки утолщаются и уплотняются. В такой ситуации врач назначает повторное УЗИ через 7-14 дней.
Показатели развития плода на раннем сроке
По каким признакам оценивается развитие ребенка на ранней стадии вынашивания? Для оценки роста и развития будущего человечка используется два показателя. Это средний внутренний диаметр плодного яйца (СВД) и копчико-теменной размер эмбриона (КТР).
СВД плодного яйца вычисляют следующим образом: рассчитывается отдельно длина, ширина и передне-задний размеры яйца по внутренним стенкам. Все цифры складываются и делятся на три.
Для каждой недели вынашивания существует своя норма СВД, которая включена в особые таблички. При расшифровке данных УЗИ такие таблички помогают узнать точный возраст плода. Средняя погрешность – ± 6 дней. Если СВД больше 14 мм, но на ультразвуке не видно зародыш внутри плодного яйца, это явный сигнал неразвивающейся беременности.
КПТ – это длина эмбриона от головки до копчика. Этот показатель меньше зависит от индивидуальных особенностей, поэтому при постановке диагноза КПТ дает более точные результаты. Погрешность здесь – ± 3 дня.
Жизнедеятельность ребенка в этот период определяют по 2 показателям: сердечная и двигательная активность.
Во сколько недель можно услышать биение сердечка малыша? На современном оборудовании УЗИ может зафиксировать сердцебиение ребенка уже в 5 недель.
Частота сердечных сокращений на 6-8-й неделях – 110-130 ударов в минуту, на 9-й недельке – уже 190. В 9-10 недель она уменьшается до 140-160 и остается на таком уровне до момента родов.Двигательную активность видно только с 7-й недели. Сначала это отдельные еле заметные движения, затем малыш сгибает-разгибает тело, потом дергает ручками и ножками.
Стадии развития эмбриона на УЗИ
Нормы ультразвука для первых недель беременности – это только показатели СВД и КПТ. В это время главная цель сканирования – выявить сам факт беременности, определить, маточная она или внематочная, а также оценить общее состояние будущей мамы. Развитие внутренних органов, аномалии развития и наличие/отсутствие генетических отклонений у ребенка – это задачи последующих УЗИ.
Как же выглядит эмбрион в самом начале своей жизни и какой размер плодного яйца считается нормой в первом триместре?
| 3-4-я | Средний внутренний диаметр плодного яйца – 15 мм, стенки матки утолщаются. |
| 5-я | СВД уже 18 мм. Яйцо вытягивается, становится удлиненной формы и заполняет всю полость матки. Начинает формироваться сердечно-сосудистая система малыша. В этот период врач после ультразвука обычно уже может подтвердить зачатие. |
| 6-я | СВД уже 21 мм, КТР – от 6 мм, можно легко услышать сердцебиение. |
| 7-я | Показатели СВД И КТР – 23-24 и 10-11 мм соответственно. На мониторе видно овально-удлиненное плодное яйцо, легко проследить его движение и прикрепление плаценты. |
| 8-я | Начиная с 8-й недели ультразвук демонстрирует четкую структуру эмбриона. СВД уже 29-30 мм, КТР составляет 16 мм. |
| 9-я | Это время, когда меняется форма детской головки и туловища. В этот период отчетливо видно место прикрепления плаценты, активность самого эмбриона. Показатель СВД – 39-41 мм, КТР – 31-41 мм. |
Почему можно не увидеть эмбрион на УЗИ?
В вопросе о том, во сколько недель можно разглядеть плод при УЗИ, сомнений нет: уже на 4-6-й неделях, в зависимости от типа сканирования. Но иногда все признаки зачатия налицо, тест на беременность уверенно показывает 2 полоски, а на ультразвуке эмбрион не виден. Почему так может происходить?
- Неправильно рассчитан гестационный возраст плода (с момента оплодотворения). То есть на ультразвук пациентка пришла слишком рано, и лучше повторить анализ через недельку-две.
- Анализ делали на устаревшем оборудовании или специалист был без надлежащего опыта.
- УЗИ проводили через живот, а не трансвагинальным методом.
- У пациентки произошел выкидыш (не обратила внимания, приняла за менструацию), а уровень ХГЧ еще не вернулся в норму.
Раннее УЗИ (3-4-я недели) имеют очень важное значение для оценки состояния пациентки. В это время можно диагностировать внематочную беременность, чтобы успеть принять меры по сохранению репродуктивного здоровья женщины. Также ультразвук помогает увидеть причину задержки менструации при отсутствии плода (опухоли, кисты), распознать замершую беременность и др.
Но если нет срочных медицинских показаний, лучше подождать и провести ультразвуковое сканирование на 5-6-й неделях, в хорошей клинике и на новом оборудовании. В этом случае врач однозначно сможет увидеть плодное яйцо и подтвердить счастливый диагноз.
Свд на узи при беременности что это такое

Период беременности очень важный период для беременной женщины и для будущего ребенка. Процесс роста и развития эмбриона проходит очень динамично, особенно в течение первого триместра беременности. Проведение УЗИ во время течения беременности помогает:
- оценить фетометричесткие показатели, определить соответствие параметров сроку беременности по менструации и диагностировать задержку внутриутробного развития или предпосылки к ее развитию
- оценить анатомические структуры плода, обнаружить аномалии и пороки развития на внутриутробном этапе
- обнаружить эхографические маркеры хромосомных заболеваний и на основе этого создать группу риска среди беременных для более тщательного наблюдения
- изучить состояние плаценты, околоплодных вод, пупочных сосудов, что дает дополнительную информацию о течении беременности.
Учитывая это, ультразвуковое исследование должно проходить в максимально информативные сроки.
Однако, споры о количестве исследований и сроках актуальны и до настоящего времени. Программы разных стран отличаются, но большинство стран приняло схему «10-20-30», согласно которой УЗИ беременным производится трехкратно в сроках 10-14 недель, 20-24 и 30-34 недели.
В ходе первого триместра лучшим сроком для проведения ультразвукового скрининга является 12-13 недель. Диагностика в данный период позволяет оценить срок гестации и соответствие этому сроку развитие плода.
Так же, результаты первого УЗИ помогают формировать группы риска и назначить дату проведения следующей сонографии.
Средний внутренний диаметр плодного яйца
Средний внутренний диаметр плодного яйца(СВД)
Погрешность при определении срока гестации согласно СВД составляет до 10 дней, что снижает его значимость в настоящий период. Однако этот показатель входит в протокол скринингового ультразвукового исследования в сроке 10-14 недель.
Погрешность при определении срока гестации согласно СВД составляет до 10 дней, что снижает его значимость в настоящий период. Однако этот показатель входит в протокол скринингового ультразвукового исследования в сроке 10-14 недель.
| Срок гестации (нед.) | Средний диаметр плодного яйца (мм) |
| 12 | 53 |
| 13 | 60 |
К концу 12-13 недели происходит разрушение плодного яйца и этот параметр оценить невозможно.
Копчико-теменной размер плода.
Показатели фетометрии на узи
КТР — максимальная длина плода, которая измерятся от наружного края головного конца до копчика. Измерение проводится несколько раз при максимальном разгибании плода во время продольного сканирования, меньшее из полученных значений принимается за истинное.
Значения КТР в сроке 12-13 недель.
| Срок гестации (нед.) | Копчико-теменной размер (мм), процентильные значения | ||
| 5-й | 50-й | 95-й | |
| 12 | 42 | 51 | 59 |
| 13 | 51 | 62 | 75 |
Копчико-теменной размер используется для определения срока беременности (так как не имеет зависимости от личных особенностей женщины), а так же как маркер патологии со стороны будущей матери или ребенка.
Увеличение КТР выше 95-й процентили может быть вызвано резус-конфликтом между матерью и будущим ребенком, наличием сахарного диабета у матери. Уменьшение КТР ниже 5-й процентили может возникать в следствие: не развивающейся беременности, инфекционных заболеваний у матери, нарушении гормонального фона женщины, генетических заболеваний плода.
Толщина воротникового пространства
Толщиной воротникового пространства (ТВП) считается размер измеренный от внутреннего края кожи до наружного контура мягких тканей в области шейных позвонков. Оценка данного показателя обязательна в первом триместре и требует соблюдения ряда условий:
- срок гестации 10-14 недель
- КТР плода в диапазоне 45-84 мм
- истинным считается максимальный размер, полученный во время сканирования в строго сагиттальной плоскости.
Нормативные значения ТВП
| Срок гестации (нед.) | Толщина воротникового пространства (мм), процентильные значения | ||
| 5-й | 50-й | 95-й | |
| 12 | 0,8 | 1,7 | 2,6 |
| 13 | 0,8 | 1,8 | 2,8 |
Превышение значения ТВП больше 95-й процентили рассматривается как патологическое.
Превышение нормативных значений воротникового пространства ассоциируется с формированием порока сердца у будущего ребенка или хромосомными болезнями (чаще трисомией по 21 хромосоме).
Однако расшифровка увеличения ТВП должна проводится в комплексе с другими высокоинформативнымми методами исследования (амниоцентез, биопсия ворсин хориона, кариотипирование плода).
Частота сердечных сокращений
Определение частоты сердечных сокращений плода является обязательным для ультразвукового исследования в каждом триместре. Сердцебиение определяется с 5-й недели внутриутробного развития (при трансвагинальном исследовании возможно и на 3-4-й неделе).
| Срок гестации (нед.) | Частота сердечных сокращений (уд./мин.) |
| 12 | 151-175 |
| 13 | 146-170 |
Снижение частоты сердечных сокращений (менее 120 уд./мин.) может быть вызвано внутриутробной гипоксией, аномалией пупочных сосудов. Увеличение частоты сердечных сокращений моет быть вызвано гипоксией, стрессовыми факторами.
Если сердцебиение плода старше 5 недель или у эмбриона длиной более 8 мм не определяется, это является признаком неразвивающейся беременности.
ЧСС плода, совместно с остальными показателями, используется для определения группы риска по пороку сердца.
Дополнительные фетометрические параметры
К концу 12-13 недели беременности возможно определение таких параметров, как окружности головы и живота, бипариетального размера, длины бедренной кости. Эти параметры не относятся к обязательным для первого скринингового УЗИ, однако расшифровка результатов с этими показателями предоставит более точную картину о развитии плода.
| Срок гестации (нед.) | 12 | 13 | |
| Бипариетальный размер (мм), процентиль | 5-й | 18 | 20 |
| 50-й | 21 | 24 | |
| 95-й | 24 | 28 | |
| Окружность головы (мм), процентиль | 5-й | 58 | 72 |
| 50-й | 72 | 84 | |
| 95-й | 84 | 86 | |
| Окружность живота (мм), процентиль | 5-й | 50 | 58 |
| 50-й | 61 | 69 | |
| 95-й | 72 | 80 | |
| Средний диаметр живота (мм), процентиль | 5-й | 15 | 19 |
| 50-й | 19 | 23 | |
| 95-й | 23 | 27 | |
| Бедренная кость (мм), процентиль | 5-й | 4,0 | 7,0 |
| 50-й | 7,3 | 9,4 | |
| 95-й | 10,6 | 11,8 | |
| Отношение ОГ/ОЖ | 1,22 (1,10-1,30) | 1,21 (1,12-1,31) |
Измерение бипариетерального размера плода
Бипариетальный размер головки плода
Производится от наружного края теменной кости с одной стороны до внутреннего края теменной кости с противоположной стороны. Симметричное увеличение всех параметров, включая бипариетеральный размер, является признаком формирования крупного плода. Если увеличен только этот параметр, то возможно развитие гидроцефалии, опухолей мозга.
Окружность головы плода
Представляет собой длину окружности головы. Измеренную по наружному контуру. На основании этого параметра, совместно с бипариетальным размером, производится оценка развития головного мозга и костных структур черепа.
Окружность живота
Измеряется аналогично окружности головы. Измерения проводятся во время поперечного сканирования при визуализации среза пупочной вены.
Средний диаметр живота высчитывается как среднее арифметическое суммы поперечного и продольного диаметров живота. Эти показатели используются для диагностики задержки внутриутробного развития и ее типа (симметричная или асимметричная). В время первого и второго триместра во время УЗИ чаще выявляется симметричная задержка развития, при которой все фетометрические параметры снижены.
Измерение длины бедренной кости
Проводится на двух конечностях. Помимо измерения линейного размера, необходимо оценить структуру тканей, эхогенность, форму кости, а так же симметричность развития.
Такое тщательное изучение костных структур позволяет не пропустить в ходе УЗИ скелетных дисплазий, включая и редуцированных односторонних поражений.
В ходе второго скринингового исследования проводится измерение и других костных структур (плечевых костей, костей голени, пальцев верхних и нижних конечностей). Но в 10-14 недель их визуализация проблематична, поэтому они не входят в протокол первого скринингового УЗИ.
Врач, проводивший исследование, не должен ограничиваться измерением фетометрических параметров.
Необходима расшифровка полученных данных УЗИ, основанная на комплексной оценке фетометрических данных, эхогенности тканей, а так же состояния кровоснабжения и структур матки.
Это позволит выделить группы риска среди беременных, назначить срок следующего ультразвукового исследования, а так же спрогнозировать течение беременности.
Установленные нормативные значения фетометрических показателей весьма условны и различаются в разных странах.
Эти показатели зависят не только от срока беременности, но и от физических данных будущих родителей, какая по счету беременность.
При развитии многоплодной беременности так же часто наблюдается несоответствие параметров установленным нормам, даже при ее физиологическом течении.
Поэтому подход должен быть индивидуальным и при сомнительных результатах должно проводится дополнительное ультразвуковое исследование для сопоставления полученных данных.Пренатальная эхография находится в постоянном развитии и совершенствовании. Данные проводимых исследований и развитие ультразвукового оборудования приводят к переоценке установившихся норм и усовершенствованию используемых протоколов.
