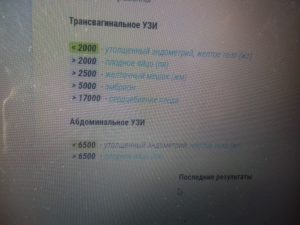
При хгч 2000 не видно плодного яйца
Могут ли на УЗИ не увидеть беременность
При наступлении желанной беременности, все будущие мамы хотят достоверно убедиться в том, что плодное яйцо прикрепилось к стенке матки и формирование будущего младенца происходит нормально. Самым достоверным и удобным способом подтвердить положительный тест на беременность считается ультразвуковое исследование.
Несмотря на тот факт, что высокоточная тест-полоска, легкодоступная в аптечной сети, показывает наступление беременности, а квалифицированный акушер-гинеколог способен распознать симптомы «беременной матки», только итоговые данные УЗИ подтверждают факт гестации. Именно поэтому, в том случае, когда женщина считает, что ей удалось забеременеть, а на УЗИ не видно плодного яйца, будущие родители приходят в недоумение.
В связи с этим явлением у них возникает вопрос – может ли диагност не увидеть беременность на УЗИ? В нашей статье мы хотим предоставить информацию о том, на каком сроке задержки менструации возможно подтвердить завершение процесса зачатия, когда ультразвуковой сканер позволит врачу разглядеть эмбрион и можно ли на УЗИ не увидеть беременность.
Как обследуют будущих мам?
Если тест на беременность оказался положительным, подтвердить это можно на ультразвуковом исследовании – диагностику осуществляют в коммерческом центре или в женской консультации. Важно знать, что немаловажную роль в получении достоверных результатов обследования играет аппаратура, имеющая высокий уровень разрешения и функциональных возможностей, а также квалификация специалиста.
До 9 акушерских недель для обследования беременных женщин используют два способа:
- Трансабдоминальный – через область передней брюшной стенки.
- Трансвагинальный – с помощью трансдьюсера, который вводят во влагалище.
До 5 недель сформированное плодное яйцо очень мало – его размер составляет всего около двух миллиметров. Результативным методом диагностики эмбрионального периода считается именно трансвагинальный – его высокочастотный датчик дает возможность максимально приблизиться к маточной полости и передать на экран монитора мельчайшие размеры исследуемых органов.
Методика обследования будущей мамы с помощью высокочастотных волн неинвазивная и абсолютно безвредная – она позволяет врачу безопасно наблюдать за развитием плода
За весь период гестации женщине выполняют не менее трех ультразвуковых сканирований. Сеанс исследования кратковременный, врач старается не задерживать датчик долго на одном месте, особенно в период формирования важнейших органов и систем будущего младенца.
Что смотрят на ультразвуковом исследовании?
Основной целью проведения УЗИ в эмбриональном периоде является подтверждение наступления беременности, особенно актуален этот вопрос в случае экстракорпорального оплодотворения. Перед врачом-диагностом ставится несколько задач:
- Подтверждение фиксации плодного яйца в матке.
- Исключение наличия новообразования в маточной полости, которое может «маскироваться» под беременность.
- Оценивание жизнеспособности эмбриона.
- Исключение внематочной беременности.
- Определение наличия второго плода.
- Изучение локализации плаценты и зародыша.
- Уточнение сроков гестации.
В гинекологической практике существует один важный момент, который должны знать все будущие мамочки: врач измеряет сроки периода беременности в акушерских неделях – от первого дня последней менструации.
Именно поэтому разница между реальным и акушерским сроком зачатия ребенка составляет две недели. У женщины репродуктивного возраста с нормальным менструальным циклом распознавание беременности при трансвагинальном исследовании происходит не позже пяти недель.
Если цикл нерегулярный – определение точного срока по месячным затруднительно.
В какие сроки на узи не видно эмбриона?
Признаками жизнеспособной беременности являются следующие факторы, которые фиксирует ультразвуковой сканер:
- наличие различимых очертаний зародыша в яйце;
- прослушивание сердцебиения плода;
- фиксация малейших движений эмбриона.
У каждой женщины период вынашивания ребенка протекает индивидуально и точно сказать – сколько времени должно пройти, чтобы врач смог рассмотреть плод в виде точки и услышать ритм его сердца, очень сложно.
В акушерской практике существуют определенные нормативные сроки проведения ультразвуковой диагностики беременным женщинам. При этом учитывается, что трансвагинальное сканирование позволяет изучить происходящие изменения раньше трансабдоминального. Чтобы наши читатели смогли оценить качество этих методик, мы предоставляем сравнительную таблицу.
| Измерение (недель) | Вагинальное УЗИ | Поверхностное УЗИ |
| Диагностирование эктопической беременности (вне полости матки) | 4–5 | 5–6 |
| Срок визуализации эмбриона | 5 | 6 |
| Шевеление плода | 5–6 | 7–8 |
| Мониторинг сердечной деятельности | 5–6 | 6–7 |
Начало сокращений сердечной мышцы будущего малыша приходится на срок с 3 до 4 недель и уловить его возможно только с помощью трансдюсера (специального узкого вагинального датчика). Случается, что врач-узист не может ничего разглядеть в плодном яйце и рекомендует прийти на обследование через 7–14 дней.
Именно частота сокращений мышцы сердца эмбриона позволит врачу уточнить срок гестации:
- в 5 акушерских недель частота сердечных сокращений составляет до 85 уд/мин;
- в 6 – от 102 до 126;
- в 7 – от 127 до 149;
- в 8 – от 150 до 172;
- в 9 – 175.
Если в 7 акушерских недель в плодном яйце не будет наблюдаться параметров эмбриона и не будет прослушиваться сердечный ритм, ставится предварительный диагноз анэмбрионии – отсутствия эмбриона в плодном яйце. Однако и в этом случае женщине рекомендуется прийти на дополнительное УЗИ спустя еще 7 дней.
Параметры эмбриона
В норме плодное яйцо имеет овальную форму и темно-серый оттенок. Для полноценного наблюдения за формированием плода на УЗИ измеряют следующие показатели.
| Параметр (мм) | Акушерские недели | |||||
| 4 | 5 | 6 | 7 | 8 | 9 | |
| Внутренний контур диаметра плодного яйца | 10 | 18 | 22 | 24 | 30 | 33 |
| Величина копчико-теменного размера | 2–3 | 4–5 | 7–9 | 11–15 | 16–22 | 23–30 |
На отчетливую видимость плода на мониторе ультразвукового аппарата оказывают влияние многие факторы и, если эмбрион не видно, не стоит паниковать – следует подождать две недели и повторить исследование.
В начале беременности эмбрион напоминает букву «С», по мере его роста внешний вид изменяется – в 8 недель уже можно рассмотреть и голову, и выделенные конечности
Почему при растущем уровне ХГЧ на УЗИ не видно плода?
Плодные оболочки формирующегося младенца производят особое вещество – хорионический гонадотропин человека, свидетельствующий о состоявшемся зачатии. В I триместре показатели количества этого протеина-гормона в циркулирующей крови женщины растут очень быстро – в первые недели его концентрация удваивается в течение каждых вторых суток.
На каком сроке прослушивается сердцебиение плода на УЗИ?
Контроль динамики роста уровня ХГЧ позволяет акушер-гинекологам сделать точный вывод о развитии беременности.
Если при оценивании количества данного биологически активного вещества, наблюдается возрастание его количества, врач с точной уверенностью подтверждает наступление и благополучное развитие беременности. Каждая женщина хочет узнать о наступлении беременности пораньше, однако точность результатов УЗИ на второй неделе задержки месячных очень невысокая – лучше подождать до пятой недели.Если при положительных тестах ХГЧ (в случае, когда количественные итоговые данные анализов соответствуют предположительному сроку гестации) на УЗИ беременность не определяется, то нужно прийти на дополнительное обследование. Уровень ХГЧ более 1800 мЕД/мл соответствует третьей неделе беременности и, если ультразвуковой сканер не наблюдает в маточной полости плодное яйцо, врач предполагает развитие эктопической беременности.
Отсутствие роста показателей ХГЧ (отрицательный тест) может указывать на тот факт, что развитие эмбриона не происходит – либо он погиб, либо оплодотворения яйцеклетки в этом цикле не произошло.
Далеко не всем женщинам известно такое явление, как биохимическая беременность или преклинический спонтанный выкидыш.
В этом случае зачатие происходит, плодное яйцо прикрепляется к маточной стенке, однако при наступлении срока очередных месячных – беременность прерывается.
Следует также сделать акцент на тех ситуациях, когда на УЗИ беременность не видно, а тест положительный – особенное значение имеет мониторинг уровня ХГЧ, необходимо сдавать анализ крови несколько раз, с интервалом в несколько дней. Итоговые данные лабораторных исследований позволяют определить соответствие концентрации гормона норме и его повышение.
Практикующие специалисты советуют будущим родителям постараться не форсировать события, исключение возможно лишь тогда, когда необходимо как можно срочно подтвердить или опровергнуть наступившую беременность
Как поступить, если при ультразвуковом сканировании беременность не обнаружена?
В случае возникновения ситуации, когда врач-узист не может увидеть очертания эмбриона, а иногда и самого плодного яйца, необходимо постараться сохранить спокойствие и не поддаться на ложные убеждения! Это возможно в случае отсутствия гестации или ее срок очень мал, чтобы заметить на мониторе. Без наличия абсолютных доказательств прервавшей развитие беременности проводить выскабливание полости матки нельзя!
Следует обратиться в другую клинику и пройти обследование повторно – лучше это сделать на аппаратуре экспертного класса, обладающей высокой разрешающей способностью.
Также необходимо, чтобы УЗИ сопровождалось исследованиями крови на уровень ХГЧ. Возможно, обследование потребуется пройти несколько раз.
Будущие родители должны приложить все усилия, чтобы ошибки диагностических методов не стоили жизни ребенка!
Когда на УЗИ можно увидеть плодное яйцо в матке и почему его бывает не видно

Когда на УЗИ становится видно плодное яйцо в матке, беременность считается подтвержденной. Но при этом нельзя гарантировать, что она будет протекать нормально. Требуется сделать еще несколько исследований — по одному в каждом триместре.
Описание плодного яйца
Плодное яйцо — это защитные оболочки, окружающие зародыш. Они прикрепляются к стенке матки, образуя с ней сосудистую связь. Через сосуды растущий зародыш получает питание из материнской крови. Плодное яйцо на УЗИ выглядит, как округлое образование темно-серого цвета.
Оно становится видным, когда достигает размера 5 мм. Это соответствует 4 неделям беременности. Эмбрион внутри яйца пока не виден. Его можно рассмотреть после 35-го дня, выглядит он как темная полоска. Части его тела можно увидеть на 12 неделе беременности — в этот срок обычно и проводят первое обследование.
Методики исследования
УЗИ на ранних сроках беременности предпочтительнее делать трансвагинальным способом. Датчик вводится через влагалище, проходит до шейки матки.
С помощью этого способа беременность точно подтверждается в сроке 28 дней. Второй метод — трансабдоминальный. Осмотр проводят через переднюю брюшную стенку.
Таким способом пользуются, когда плод уже достаточно большой, его хорошо видно при наружном осмотре.При любом виде исследования врач осматривает маточные трубы и яичники. В яичниках можно увидеть желтое тело. Оно образуется на месте лопнувшего фолликула, из которого вышла яйцеклетка. Если произошло оплодотворение, желтое тело вырабатывает гормон прогестерон, который обеспечивает сохранность беременности.
К просмотру видеосюжет про беременность на раннем этапе, рассказывает врач-гинеколог:
Сроки проведения обследования
Первое УЗИ назначают, когда женщина приходит в женскую консультацию для постановки на учет. Обычно это срок 10-12 недель, при наличии положительного ХГЧ-теста. Тогда в матке уже можно обнаружить плодное яйцо вместе с эмбрионом, выявить патологии развития. Сделать УЗИ можно и раньше, оно обнаружит зародыш на 14-20 день после задержки менструации.
Второе плановое обследование делают на 20-22 неделе. Здесь можно выявить пороки развития плода. Последний осмотр проводят за 14-21 день до родов, чтобы определить положение плода, готовность женщины к родам.
Внеплановые исследования назначают женщинам с предполагаемыми или имеющимися патологиями развития плода. УЗИ назначают после ЭКО, чтобы определить, прижились ли эмбрионы. После переноса эмбрионов обследование проводят через 21 день.
Почему на УЗИ не видно зародыш
Иногда случается так, что УЗИ не показывает наличие плодного яйца в полости матки. При этом тест на беременность положительный. Причин этому может быть несколько.
- Слишком раннее обследование. Даже современный аппарат не может определить беременность через несколько дней после зачатия. Эмбрион в это время имеет микроскопические размеры. Нельзя увидеть оплодотворенную яйцеклетку, пока она продвигается в полость матки.
- Внематочная беременность. Случается так, что яйцеклетка встречается со сперматозоидом, находясь в маточной трубе. Тогда прикрепление плодного яйца произойдет там, врач не сможет найти его внутри полости матки. Поэтому при УЗИ осматривают не только матку, но и трубы с яичниками.
- Технические погрешности. Обычно возникают, если осмотр проводят на старом или неисправном аппарате. Также ошибиться может специалист при недостаточной квалификации или внимательности. Такие ошибки наблюдаются на ранних сроках, когда зародыш еще очень маленький.
Если при первом осмотре у врача возникают какие-то сомнения, он рекомендует сделать повторную процедуру через 2-3 недели.
Размеры плодного яйца по неделям
По размерам зародыша определяют срок беременности с точностью до 2-3 дней. До полутора месяцев дату родов определяют по ДПП — диаметру плодного яйца. Диаметр измеряют в самой широкой части по трем разным плоскостям. Для вычисления даты родов есть специальная таблица.
Такой критерий, как СВД — средний внутренний диаметр — определяет дату родов не очень точно. После 6 недели, когда на УЗИ появляется эмбрион, срок определяют по КТР — копчико-теменной размер. Изображение эмбриона измеряют продольно. Размеры с 6 по 8 недели:
При проведении УЗИ специалист оценивает состояние плода, определяет пороки развития. Синдром Дауна можно определить только в 11-12 недель. После прохождения этого рубежа эмбрион быстро развивается, формируются все внутренние органы, конечности.
Нормальный результат УЗИ — это зародыш с оболочками, соответствующий своими размерами сроку беременности. В матке может обнаруживаться одно яйцо или несколько.
На видео можно наблюдать плодное яйцо в матке:
Отклонения
При УЗИ вместилища плода специалист выявляет аномалии развития, которые могут привести к прерыванию беременности.
- Аномалия прикрепления. Вместилище плода должно прикрепиться к дну матки или к середине стенки. Если оно прикрепляется к нижней части, высок риск выкидыша.
- Изменение формы плодного вместилища. Оно должно иметь овальную форму. Вытягивание плодных оболочек говорит о высоком маточном тонусе, это тоже риск выкидыша.
- Внутриутробная инфекция. При инфицировании околоплодных вод яйцо становится круглым, внутри него на УЗИ определяются темные пятна.
- Замершая беременность. Это прекращение развития эмбриона. Определяют по отсутствию динамики роста, сердцебиения, увеличения плодных оболочек.
- Анэмбриония. Редкое состояние, при котором УЗИ определяет внутри матки вместилище плода, но эмбриона там нет.
- Пузырный занос. Развивается после воспалительных заболеваний эндометрия. Внутри плодных оболочек формируется доброкачественная опухоль, из-за чего зародыш погибает.
- Самопроизвольный аборт. УЗИ выявляет внутри полости матки остатки плодного яйца, сгустки крови.
Определить бесплодие УЗИ может только косвенно — если обнаруживается непроходимость маточных труб, аномалии развития матки.
На видео замершая беременность:
УЗИ определяет беременность достоверно с 28 дня, еще через 7 дней можно оценивать состояние зародыша. Процедуру выполняют трансвагинальным и трансабдоминальным способом. С помощью ультразвука можно своевременно выявить тяжелые аномалии развития плода.
Оставляйте комментарии к статье, делитесь своим опытом прохождения обследования. Всего доброго.
Исследование беременности на раннем сроке

Увидев на тесте желанные — или внезапные — «две полоски», многие из нас впадают в панику. Жизнь мгновенно разделяется на «до» и «после».
Кто-то лихорадочно вспоминает три бокала шампанского, кто-то в фертильном цикле принимал антибиотики, кто-то не понимает, как это могло произойти, ведь «мы же были так аккуратны».
Семнадцать позитивных тестов на беременность — вовсе не экзотическое исключение, а вполне обычная реакция женщины на открывшееся обстоятельство.
Самый первый анализ
Достоверно подтвердить или исключить беременность позволяет определение уровня гормона β-ХГЧ — хорионического гонадотропина. Уже через 6–10 дней после оплодотворения яйцеклетки β-ХГЧ может быть обнаружен в сыворотке крови или моче женщины.
Я отношусь к принципиальным противникам сверхраннего изучения β-ХГЧ. Как не каждое посаженное в землю зернышко дает росток, так и не каждая зигота (оплодотворенная яйцеклетка) становится эмбрионом и плодом. Разумно начинать делать такие тесты при небольшой задержке менструации, во всяком случае, после 28–30-го дня цикла.
Определение уровня общего β-ХГЧ в сыворотке крови существенно более информативно, чем мочевые тесты, но однократное исследование не принесет никакой информации. При хорошо и правильно прогрессирующей беременности ранних сроков уровень β-ХГЧ примерно удваивается каждые 48 часов. Такая динамика роста — хороший прогностический фактор. При этом:
- недостаточный прирост показателя — возможна внематочная или неразвивающаяся беременность;
- удвоение ХГЧ происходит очень высокими темпами — возможна многоплодная беременность или пузырный занос;
- снижение уровня ХГЧ — регрессирующая беременность;
- уровень ХГЧ не повышается и не снижается — неразвивающаяся беременность.
Когда уровень β-ХГЧ достигает 1200 мЕд/мл, темпы роста замедляются — на удвоение требуется примерно 72–96 часов. А после 9–11 недель концентрация β-ХГЧ естественным образом начинает снижаться.
Важно! Проводите исследование в одной и той же лаборатории, чтобы лечащему врачу не пришлось сравнивать несравнимое.
Когда нужно УЗИ?
Необходимость проведения УЗ-диагностики на сверхранних сроках беременности остается одним из дискуссионных вопросов современного акушерства. С одной стороны, визуализация плодного яйца в полости матки позволяет исключить возможность внематочной беременности (за исключением тех редких случаев, когда пациентке «повезло» иметь одно плодное яйцо в матке, а другое — в маточной трубе).
С другой стороны, ультразвуковое исследование в раннем эмбриональном периоде нельзя считать полностью безопасным. Эмбрион пока слишком мал, а скорость деления его клеток и вероятность «поломки» очень высока.
Хорошо известно, что ультразвук способен вызывать тепловые и нетепловые (механические) биоэффекты, поэтому для минимизации риска рекомендовано проводить исследование для 1-го триместра только в защищенном режиме — не выходя за рамки диапазона 3–4 мГц, продолжительность исследования должна быть минимально возможной, использование энергетического доплера нежелательно.Именно поэтому, принимая решение о проведении УЗ-диагностики на ранних сроках, врач обязательно оценивает соотношение предполагаемого риска и ожидаемой пользы.
УЗИ делают обязательно даже на очень ранних сроках, если:
- появились кровянистые выделения или боли внизу живота;
- существуют серьезные сопутствующие заболевания (сахарный диабет, ревматические болезни, сердечно-сосудистые патологии и т. д.);
- в фертильном цикле или на ранних сроках беременности пациентка подверглась воздействию тератогенных факторов (ОРВИ или другие инфекции, прием лекарственных средств, облучение);
- беременность наступила на фоне внутриматочной контрацепции;
- есть подозрения на многоплодную беременность;
- беременность наступила благодаря вспомогательным репродуктивным технологиям (ЭКО);
- есть подозрения на пузырный занос;
- высокий риск развития аномалий плода, ранее рождались дети с пороками развития или хромосомными аномалиями;
- беременность у пациенток с миомой матки или образованиями в яичниках;
- есть подозрения на неразвивающуюся или внематочную беременность.
Не пропустить внематочную беременность
Внематочная беременность вполне может стать угрожающим жизни состоянием, особенно если прерывается по типу разрыва маточной трубы. Причем единственным симптомом начавшегося внутрибрюшного кровотечения может быть внезапная резкая слабость с потерей сознания. Насколько быстро придут на помощь прохожие? Когда приедет скорая? Как скоро будет поставлен диагноз и оказана помощь?
Необходимость хирургического вмешательства при анэмбрионии
Проблемы с нормальным вынашиванием и последующим деторождением могут быть связаны с различными причинами. Неразвивающаяся или замершая беременность регистрируется в 20% случаев.
Специалисты выделяют два типа этой патологии – анэмбрионию и гибель зародыша. Анэмбриония фиксируется чаще, заболевание требует хирургического вмешательства.
Искусственное прерывание остановившего развития плода – обязательная тактика, выполняемая для сохранения здоровья женщины.
Общие сведения о патологии
Под термином анэмбриония подразумевается отсутствие плода в продолжающем свое развитие плодном яйце. Вторичное название патологического отклонения – «синдром пустого плодного яйца». Анэмбриония регистрируется у впервые забеременевших и у матерей, ранее успешно родивших здоровых малышей.
К предпосылкам образования заболевания относят ряд патологий:
Аномалии генетического типа — отклонения фиксируются в 80% случаев. Отклонения связывают с множественными или грубыми хромосомными нарушениями. Аномалии различаются:
- при искомом отклонении – носят качественный характер;
- при гибели плода и самопроизвольном аборте – количественный.
Нестандартное сочетание родительских генов, мутационные изменения в важных промежутках, отвечающие за первоначальные этапы развития и синтез основных структурных белковых элементов клеточных мембран.
Острые варианты вирусных и бактериальных инфекций – приводят к поражению тканей или наружных клеточных масс зародыша, если образуются на ранних гестационных сроках. В этом периоде большую опасность представляют ТОРЧ-инфекции – группа болезней, определенных как поражения высокого риска в момент вынашивания малыша.
Хронические инфекции вирусно-бактериальной этиологии в органах репродуктивного отдела – часто приводят к образованию хронической формы эндометрия. Патологическое отклонение проходит без симптоматических проявлений, обнаруживается в периоде определения замершей беременности.
Радиационное влияние – может оказывать негативное воздействие на развивающийся плод.
Внешние интоксикации – употребление отдельных медикаментозных средств, наркотическая зависимость, влияние разнообразных токсинов (сельскохозяйственных и промышленных).
Нарушения функциональности эндокринного отдела – наибольшую опасность представляет недостаточность прогестерона и неполадке в его обменных процессах. Заболевание является основным первоисточником нестандартной имплантации плодного яйца и отклонений в трансформации эндометрия.
В большинстве случаев истинные причины образования болезни остаются неизвестными.
Почему развивается анэмбриония
Анэмбриония образуется в результате остановки размножения и деления внутренней клеточной массы – подгруппе клеточных элементов, в нормативе дающих начало тканевых структур плода. Отклонение регистрируется на первичных этапах вынашивания – от 2 до 4 недели беременности. В момент процесса отмечается отсутствие изменений в развитии плодных оболочек.
Результатом заболевания является формирование пустого плодного яйца, продолжающего свой самопроизвольный рост и развитие.
Важными факторами развития болезни считаются:
Врожденные (наследующиеся от родителей) или благоприобретенные хромосомные погрешности и иные аномалии генетической природы.
Они способны приводить:
- грубому нарушению синхронного развития тканей эмбриона;
- изменениям строения коллагена и иных белковых структур;
- нарушению логического деления и миграции клеток.
- К часто встречающимся аутосомным аномалиям относятся:
- трисомия – наличие трех хромосом в местах, где должна быть пара;
- моносомия – имеющаяся одна из пары хромосом;
- триплоидия – дополнительный набор хромосом;
- тетраплоидия – летальная мутация на организменном уровне.
Переизбыток циркулирующих иммунных комплексов в организме беременной. Их нахождение в области мелких кровеносных сосудов приводит к тромбоэмболии и иным серьезным нарушениям местной циркуляции в месте внедренного яйца. Специалисты считают особенно опасными антифосфолипидные антитела.
В момент протекания патологического процесса в организме беременной вырабатывается комплекс веществ, провоцирующих дальнейшее продление гестации. В большом количестве случаев самопроизвольного аборта не наблюдается. У пациентки происходит дальнейший прирост ХЧП (определяется по анализам крови), симптоматические признаки беременности.
Первичное УЗИ подтверждает успешное внедрение плодного яйца в полости матки – зачатие произошло, но дальнейшее развитие проходит без эмбриона.
Варианты патологии
Анэмбриония делится на несколько типов:
- При первом типе болезни – зародыш или его остатки визуально не обнаруживаются, размеры плодного яйца и тела матки не соответствуют предположительному сроку вынашивания.
Яйцо в диаметре не превышает 2,5 мм, а матка увеличилась до 5 или 7 недели беременности.
- Второй тип – характеризуется отсутствием зародыша. Объемы матки и плодного яйца полностью соответствуют предположительному сроку вынашивания.
- Разрушение одного или нескольких зародышей – чаще происходит в момент многоплодной гестации. Параллельно с патологическим отклонением регистрируются нормально развивающиеся эмбрионы.
По этому варианту недуга часто проходит беременность после процедуры ЭКО – при ней в организм женщины подсаживают несколько единиц эмбрионов.
Ни одна из вышеперечисленных разновидностей не имеет собственных симптоматических проявлений. Определение заболевания происходит в момент планового прохождения процедуры исследования ультразвуком.
Симптомы и ХГЧ при анэмбрионии
Сама анэмбриония протекает без выраженных признаков, отмечается присутствие характерных симптомов беременности:
- прекращение регулярного цикла;
- постепенное увеличение молочных желез – в отдельных вариантах фиксируется образование и выделение молозива;
- токсикоз – относится к сомнительным признакам гестации;
- поэтапное увеличение показателей ХГЧ;
- увеличение объемов тела матки.
При задержке неразвивающегося плода у матери могут наблюдаться:
- повышение показателей температуры тела;
- состояние постоянно присутствующей слабости;
- ноющие головные боли, без резких и внезапных всплесков.
Указанные отклонения не считаются косвенными признаками патологического процесса.
При остановке развития плода на поздних сроках особых дискомфортных ощущений или изменений женщина не чувствует. Максимальным отклонением, на которое жалуется женщина, является отсутствие шевеления ребенка.
Симптоматические проявления процесса определяются по показателям ХГЧ. Регистрируется недостаточное возрастание его показателей – в сравнении с нормативной гестацией. Подтверждение болезни получают при исследовании матки ультразвуком.
Окончательный диагноз выставляется при подтверждении отсутствия плода в зародышевом органе, содержащем для него запас питательных веществ. При первичном УЗИ и отсутствии плода выставляется первичный диагноз – специфика развития требует повторного обследования спустя несколько недель.Существует процент вероятности, что при последующем УЗИ специалист обнаружит незаметный вначале эмбрион. Анэмбриония после процедуры ЭКО также требует несколько последующих проверок.
К внутренним признакам, кроме уже зафиксированных низких показателей ХГЧ, относят:
- остановку процесса деления клеток – тех структур, которые через некоторый период времени должны образовать сам эмбрион, детское место и желтоклеточный мешок;
- продолжение роста плодного яйца;
- продуцирование гормональных веществ, из-за которых развивается токсикоз;
- внезапное появление выделений с примесью частиц крови – процесс сообщает о самопроизвольном аборте в ходу.
Патологическому формированию подвергается каждая пятая представительница слабого пола. Отклонение происходит до пятой недели гестации. В момент поздних сроков всегда существует вероятность развития анэмбрионии. Реальная угроза заболевания существует до 7 месяца вынашивания ребенка. Среднестатистические данные сообщают, что после прошедшего отклонения, повторное зачатие будет успешным.
Методики терапии
Если организм не реагирует на нежизнеспособный плод (путем проведения самопроизвольного аборта), то пациентки назначается хирургическое вмешательство. Процедура производится:
- медикаментозным прерыванием замершей беременности;
- гинекологическим выскабливанием органа;
- процессом искусственных родов.
Первая методика производится на начальных сроках вынашивания, две последующие – на поздних этапах. Выскабливание и чистка матки предусмотрены к назначению при неполном самопроизвольном аборте или для хирургического инструментального прерывания неразвивающейся беременности.
После проведения манипуляций у пациенток отмечается появление выделений кровянистого характера и болезненные ощущения в нижней части живота. Симптоматические проявления будут сохраняться всю первую неделю – с момента проведения хирургического вмешательства.
Экстренные хирургические манипуляции не всегда считаются первоочередным методом лечения патологического отклонения. В индивидуальных вариантах специалисты предпочитают назначение тактики выжидания – при полноценном наблюдении ожидается момент самостоятельного отторжения мертвого эмбриона организмом.
Консервативная терапия подразумевает использование специфических медикаментозных средств, предназначенных для принудительного вывода желточного мешка и оплодотворенного яйца. Дополнительно производится нормализация показателей тонуса матки. Дальнейшее лечение проходит с применением антибактериальных лекарственных препаратов и средств восстановления функциональности аутоиммунной системы.
Особенностью женского организма является момент, что спустя полугодие он готов к следующему зачатию.
Предполагаемые последствия
Физическое здоровье беременной при патологическом отклонении не несет в себе серьезных изменений.
Основное воздействие оказывается на психоэмоциональное состояние:
- нарушения ночного сна с постоянно возникающей бессонницей;
- ощущение подавленности;
- полная апатия и безразличие к внешнему миру;
- депрессивные состояния;
- постоянное провоцирование конфликтных ситуаций в кругу семьи.
Медицинский аборт часто сопровождается рядом осложнений:
- маточное кровотечение различной интенсивности;
- непроизвольное повреждение шейки матки;
- нарушение целостности тканей матки с последующим разрывом;
- изменения в показателях свертываемости крови — образование ДВС-синдрома, коагулопатий;
- сенсибилизация по резус-показателю;
- частичное извлечение плодного яйца;
- вторичный тип бесплодности;
- прободение тела матки.
Самое опасное осложнение при аборте – острый эндометрит. Его возникновение способно спровоцировать развитие сепсиса и последующего летального исхода.
Прогноз
Среднестатистические данные сообщают, что при первично образованной анэбрионии все последующие зачатия проходят успешно. Процесс вынашивания происходит без негативных отклонений — женщина рожает здорового малыша.
Все следующие процессы вынашивания она относится к группе повышенного риска, которой требуется постоянный контроль со стороны медицинских работников. В первом квартале беременности женщина обязательно проходит:
- динамический тип УЗИ – контроль за развитием эмбриона;
- периодическое определение показателей гормонального фона;
- оценка состояния отдела гемостаза.
В рамках теории женский организм способен к успешному зачатию к следующему времени менструального цикла. Врачи предостерегают пациенток от таких рискованных шагов – организм должен полностью отдохнуть и восстановиться. Планирование следующей беременности должно проходить не ранее, чем через три месяца от момента проведения хирургического вмешательства.
В случае зарегистрированных осложнений, период реабилитации автоматически продляется до шести месяцев. Для предотвращения нежелательного зачатия пациентке прописывается применение гормональной контрацепции и барьерной методики.
Подбор необходимых медикаментозных средств осуществляется в строго индивидуальном порядке. Внутриматочные спирали после замершей беременности находятся под строгим запретом – во избежание развития эндометрита и последующего сепсиса.
Профилактические мероприятия
Отдельной, специализированной техники предотвращения развития патологического отклонения не существует. Будущей матери специалисты рекомендуют перейти на здоровый образ жизни, пересмотреть ежедневный рацион, отказаться от вредных привычек, физического перенапряжения. Запрещается пропускать консультации лечащего врача-гинеколога.
Всегда существует процент вероятности повторного появления анэмбрионии. Некоторым пациентом (из высокой группы предположительного риска) врачи могут порекомендовать обратиться к процедуре ЭКО. Если заболевание повторяется не единожды, то специалисты советуют провериться обоим партнерам и пройти консультацию у генетика.
- Гонал 33%, 34893489 33%3489 — 33% из всех
- Клостилбегит 25%, 26052605 25%2605 — 25% из всех
- Менопур 16%, 16961696 16%1696 — 16% из всех
- Пурегон 14%, 15201520 14%1520 — 14% из всех
- Прегнил 9%, 908908 9%908 — 9% из всех
- Меногон 3%, 322 голоса322 голоса 3%322 голоса — 3% из всех
При хгч 2000 не видно плодного яйца

Мамлайф — приложение для соврeменных мам
Девочки хгч 1500 сегодня 10 день задержки плодное яйцо не видно!
В приложении Вы сможете просмотреть все фотографии этой записи, а также прокомментировать и почитать другие посты автора
— У кого нибудь было такое?я так боюсь
— @penelopa, вы так думаете?как же я переживаю
— От месячных сколько срок получается?
— Тем более у вас хороший хгч. При вб хгч маленький.
— Оно еще очень маленькое пока, вот и не видят. Тем более овуляция могла случиться позже, чем вы думаете, и от задержки еще не столько дней прошло.
— @penelopa, 6 недель
— Не накручиваете себя. У меня в 6 недель тоже 1 плодное яйцо не увидели. Вам нервничать нельзя сейчас.
— @penelopa, как это мило
— comment was deleted
— Я Бы тоже хотела двоих
— @madina095945, да, это дар, но риски и всякие бяки. Беременность очень тяжелая
— До 20 недели у нас кровило, была то отслойка, то предлежание плаценты у первого малыша. Потом мы боролись с гайморитом с температурой 39 и адскими болями( но это фигня) после болезни нам поставили диагноз вентрикуломегалия у второго.
Думали из за инфекции сдали анализы инфекций нет. Значит гайморит дал такие последствия. Теперь ждем доплер, хоть бы в норму все пришло . Ну про боли в спине, изжогу, бессоницу от болей в спине и тд я промолчу. У меня сын есть еще старший, есть с чем сравнивать.
Там я как коза носилась без тормозов, а сейчас. Хм может возраст.
— @penelopa, бедная ! Я не могу это понять! Это наверное очень тяжело! На тебе ответственность за двоих ! Дай Бог чтоб они родились здоровыми!
— Спасибо) мы справимся.
— похожая ситуация, 11 день задержки, 20 дпо, хгч 1800, ПЯ не видно на узи! сама на нервах, ставят внематочную, но я не верю, слежу за хгч, пойду на узи через неделю. овуляция была поздняя, может и у вас поздняя. а вообще, я читала, узи видит ПЯ только на 3-4 неделе беременности (не от месячных, а от зачатия)! Терпения Вам и спокойствия. пусть ПЯ появится здоровенький!
— @ladylisss, у меня УЖе 35 недель беременности
— @ladylisss, этот пост я писала 8 месяцев назад
— @madina095945 ой извините, вот я не посмотрела!) значит и правда все было у вас хорошо? когда ПЯ увидели.
— @ladylisss, Вагинальнам УЗИ увидели
Скачивайте и общайтесь с мамами поблизости в Мамлайфе — приложении для соврeменных мам
Когда на УЗИ видно признаки беременности?
В настоящее время при первых подозрениях на беременность сразу же после аптечного теста на присутствие ХГЧ в моче женщины торопятся пройти ультразвуковое исследование, чтобы врач подтвердил признаки развивающейся беременности.
Всегда ли можно установить наличие беременности, поставить срок гестации и обнаружить аномалии в развитии плода на ранних сроках?
Какие виды УЗИ применяют для установления срока беременности
Для установления наличия и срока беременности врач проводит трансвагинальное УЗИ. Этот доступ позволяет лучше рассмотреть полость матки, достовернее измерить размер и оценить структуру плодного яйца. Помимо визуализации самого плодного яйца врач обязательно оценивает все внутренние органы репродуктивной системы у женщины: матку, шейку, яичники, а также мочевой пузырь.
У худых женщин на ранних неделях плодное яйцо иногда бывает видно и с помощью трансабдоминального доступа.
Начиная с 11-12 недели беременности строение плода, срок беременности и признаки нормального развития оценивают обычно с помощью трансабдоминального УЗИ.
Как можно определить срок беременности по эхографическому исследованию?
На раннем сроке с 4 по 6 недели срок беременности устанавливают по диаметру плодного яйца. Для этого врач проводит измерение диаметра плодного яйца по его внутреннему контуру в 3 взаимоперпендикулярных плоскостях.
4 неделя беременности на УЗИ. Многоплодная беременность.
После чего по специальной таблице вычисляет, сколько дней и недель составляет срок гестации.
Начиная с полной 7 по 14 недели беременности, когда уже появляется эмбрион, срок устанавливают по копчико — теменному размеру плода. Для этого изображение эмбриона или плода выводят продольно и измеряют длину от его темени до копчика.
Нормальные значения копчиково-теменного размера (КТР) в зависимости от срока гестации (полные недели + дни), данные в миллиметрах, нижняя граница — 5-й перцентиль, верхняя граница — 95-й перцентиль.Затем также в таблице видно соответствующий срок. Часто нормативы бывают заложены сразу в память УЗ-аппарата, и тогда сразу же после проведения измерения он покажет на экране срок беременности.
Кроме того, когда устанавливает срок гестации врач оценивает не только размеры, но и признаки нормального созревания плодного яйца или эмбриона.
На каждом определенном этапе развития в его строении появляются новые органы и структуры. Зная эти особенности врач может увидеть соответствует ли развитие плода возрастным нормам.
На какой день после задержки стоит делать УЗИ?
Трансвагинальное УЗИ покажет плодное яйцо в полости матки, когда наступят 4,5 – 5,0 недель беременности. Стоит отметить, что врачи считают продолжительность беременности с первого дня крайних месячных.
То есть не стоит сразу же торопиться на УЗИ, если задержка менструаций составляет 1 — 2 дня. Эхография может показать первые признаки гестации только спустя 3 — 5 суток задержки от даты ожидаемых месячных.
Почему врач УЗД может не видеть зародыш
Вполне частой ситуацией является когда тест на беременность положительный, и женщина в этот же день идет на УЗИ, но врач при этом не видит беременности в полости матки. Почему такое может быть?
Яйцеклетка оплодотворяется сперматозоидами в фаллопиевых трубах, и оплодотворенная постепенно продвигается по ним к матке в течение нескольких суток. Примерно к 4 неделе от первого дня последней менструации зародыш достигает полости матки и имплантируется в эндометрий.
У некоторых женщин овуляция и соответственно оплодотворение происходит позже середины цикла, поэтому и зародыш достигает полости матки немного позже. В таком случае на УЗИ можно еще не увидеть признаки плодного яйца в матке, хотя тест на беременность будет положительным. В этой ситуации врач назначает повторное УЗИ через 7-10 дней.
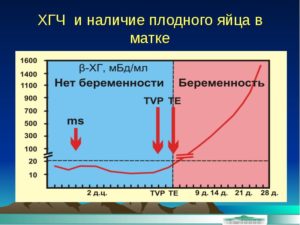
Установлено, что при уровне ХГЧ в крови менее 1000-1200 МЕ/л плодное яйцо еще не видно на УЗИ. Его можно увидеть, когда ХГЧ достигает 1500-2000 МЕ/л.
Другой уже опасной ситуацией, из-за какой зародыш может быть не видно, является внематочная беременность. Плодное яйцо может локализоваться в трубах, полости живота. И если его размеры малы, врач не сможет увидеть его с помощью ультразвука.
Когда уже можно увидеть плодное яйцо
Примерно спустя неделю после оплодотворения зародыш попадает в полость матки и начинает имплантироваться в ее слизистую оболочку – эндометрий.
В это время размеры плодного яйца пока еще очень малы, и разрешающая способность ультразвукового сканера не позволяет врачу увидеть признаки зародыша.
Через две с половиной недели после зачатия, то есть на четвертой — пятой акушерской неделе беременности, врач уже начинает видеть плодное яйцо в полости матки с помощью трансвагинального УЗИ.
Плодное яйцо выглядит как округлой формы анэхогенное (черное) образование с ярким беловатым ободком, толщиной 1 мм. Диаметр самого образования составляет от 2 мм.
Среднестатистически опытный врач на УЗ-сканере среднего класса плодное яйцо впервые может увидеть начиная со срока беременности 4 недели 3 дня.
Какие показатели используют для измерения на ранних неделях
В ранние сроки, как и при стандартном гинекологическом УЗИ, измеряют размеры матки, яичников, шейки матки.
Специфическими показатели, которые обязательно определяются в первом триместре являются:
- диаметр плодного яйца (с 4 по 6 неделю);
- копчико — теменной размер (с 7 по 14 неделю);
- диаметр желточного мешка;
- размер желтого тела в яичнике.
Беременность 7 недель
Какие бывают аномалии плодного яйца
В первые недели гестации по разным причинам могут возникать отклонения в созревании плодного яйца, которые в некоторых случаях приводят к угрозе или гибели плода.
Среди таких патологий с помощью ультразвукового обследования могут быть обнаружены следующие:
1. Аномалия прикрепления. В норме для благоприятного развития беременности зародыш должен имплантироваться в дне или средней трети полости матки. Если он прикрепляется в области нижней трети или внутреннего зева, то высок риск выкидыша.
2. Изменение формы плодного яйца. В норме оно имеет округлую конфигурацию. Вытянутая форма чаще всего является следствием повышенного тонуса матки и также угрожает выкидышем.Деформированное плодное лицо
3. Инфицирование плодного яйца. Проявляется трансформацией его формы на круглую и появлением в его полости взвеси.
4. Неразвивающаяся беременность. Она проявляется прекращением роста зародыша, исчезновением или деформацией в нем желточного мешка после 6 недели, отсутствием эмбриона после 7 недели, отсутствием сердцебиения у эмбриона, отсутствием динамики развития при контрольном исследовании через 7 дней.
Неразвивающаяся беременность по типу гибели эмбриона
Причинами отсутствия развития могут быть гормональная недостаточность, инфекции половых путей, грубые хромосомные аномалии эмбриона и другие.
5. Анэмбриония. Проявляется отсутствием эмбриобласта в полости яйца после 6 недели беременности. При этом плодное яйцо продолжает увеличиваться в размерах и наполняться жидкостью.
Эта аномалия является критерием неразвивающейся беременности, но требует контрольного исследования через несколько дней, так как в редких случаях здоровый эмбрион начинает визуализироваться позже положенного срока.
Анэмбриония на УЗИ
6. Трофобластическая болезнь. Характеризуется развитием доброкачественной опухоли внутри плодного яйца. Причиной такой аномалии чаще всего являются воспалительные изменения в эндометрии.
7. Многоводие. Это повышенное накопление околоплодных вод в амниотической полости. На ранних сроках оно может привести к отслойке плаценты и смерти эмбриона.
Польза раннего обследования
Ультразвуковое исследование является неотъемлемым методом диагностики, когда у акушера-гинеколога возникают подозрения на наличие у женщины каких-либо осложнений беременности. УЗИ помогает при подозрениях на внематочную беременность, угрозу прерывания, выкидыш, замершую беременность.
В ранние сроки с помощью УЗД устанавливают точный срок беременности, число плодов, их жизнеспособность и наличие грубых аномалий развития.
Заключение
Ультразвуковая диагностика помогает врачам установить беременность всего спустя несколько дней от задержки менструаций, а также наблюдать за правильным развитием эмбриона с самых ранних сроков.
Тем не менее не стоит самостоятельно еженедельно посещать кабинет УЗИ.
Это исследование в первые месяцы беременности должно проводиться по показаниям на основании каких-либо жалоб у беременной или подозрении на нарушения в развитии беременности.
Похожие и рекомендуемые вопросы
Также не забывайте благодарить врачей.
гинеколог 2015-02-23 16:26
УЗИ делала вагинальным датчиком, болей нет, выделений тоже никаких нет.
у меня еще есть УЗИ от 10.02.2015г. там не написано про желтое тело. Может ли быть, что это беременность очень маленького срока?
Поздняя имплантация эмбриона и хгч: при каком значении видно плодное яйцо на узи и как повышается содержание гормона в крови

Хорионический гонадотропин человека (ХГЧ) – гормон, в незначительных количествах определяемый в организме каждого человека, вне зависимости от пола. При наступлении беременности содержание в крови этого гормона возрастает в сотни раз. Есть ли связь между значениями ХГЧ и развитием эмбриона?
При каком значении видно эмбрион?
Хорионом называется особый вид клеток зародыша, из которого формируется плацента. Как только эмбрион достигает стенки матки и прикрепляется к ней (а это происходит на 5-7 день после оплодотворения), плацента начинает интенсивно вырабатывать ХГЧ.
Гормон беременности начинает накапливаться в крови и моче женщины, в матке которой находится эмбрион.
С момента зарождения и до 10 акушерских недель зародыш называется в медицине эмбрионом, и только после этого срока становится плодом. К моменту задержки зародыш может достигать срока в 10 — 14 дней, т.е. около 2-х недель.
Эмбрион на таком сроке еще не виден на экране аппарата УЗИ, но о его реальности свидетельствует уровень ХГЧ в крови будущей матери, находящийся примерно в таком диапазоне: от 30 до 300 мМЕ/мл.Внимание! Если гормон в крови определен в количестве между 5 и 25 мМЕ/л, то зачатие остается под вопросом. При повторной сдаче крови через 2 дня содержание гормона должно вырасти как минимум вдвое, тогда можно говорить о беременности.
Тест на беременность при задержке в несколько дней может показать положительный результат в 2 полоски: тесты реагируют именно на ХГЧ, содержащийся в моче.
Одноразовая сдача анализа конкретно ни о чем не говорит по таким причинам:
- организм каждой будущей матери реагирует на беременность по-своему, о чем свидетельствует огромный разброс в нормативных показателях;
- разные лаборатории могут пользоваться иными единицами измерения содержания гормона;
- существует, хотя и минимальная, возможность ошибки в результатах анализа;
- анализы верные, но в организме женщины нет эмбриона, зато есть иные проблемы.
На УЗИ эмбрион видно на сроке после 4-х недель беременности, ХГЧ в норме в этот период может составлять 1500-5000 мМЕ/л.
Рассматривать и анализировать можно только в динамике, причем это должен делать только доктор, причем в совокупности с результатами иных анализов.
Когда становится заметно плодное яйцо на УЗИ?
Плодное яйцо – оболочка, в которой располагается эмбрион. Плодное яйцо заметно крупнее эмбриона, поэтому на УЗИ его видно раньше: это пятно круглой или овальной формы.
Если яйцо будет обнаружено в полости матки, то это отличная новость при любом раскладе, т.к. прикрепление в маточной трубе говорит о внематочной беременности.
Различается плодное яйцо примерно через 2 недели с дня задержки, при этом содержание ХГЧ в крови составляет около 200 мМЕ/л.
Если спустя 2-3 недели эмбрион в яйце не будет виден, то это говорит об отсутствии зародыша, т.е. беременность не сможет развиваться, хотя ХГЧ и будет увеличиваться (яйцо прикрепилось, и оболочка вырабатывает гонадотропин), но отставая от нормы.
Как меняется после имплантации?
Имплантация плодного яйца происходит по-разному, оплодотворенная яйцеклетка может прикрепиться и на 4-й день, и на 9-й.
Выработка ХГЧ начинается именно с этого момента, причем наблюдается ежедневный рост этого гормона:
- 1-й день – 2-10 мМЕ/л;
- 2-й день – 3-18 мМЕ/л;
- 5-й день – 11-45 мМЕ/л;
- 10-й – 68 — 400 мМЕ/л.
На 20-й день с даты имплантации ХГЧ составит уже 4200 — 15600 мМЕ/л, а на 30-й – 19000 – 78000 мМЕ/л. Такими стремительными темпами рост гормона продолжается до 11-12 недель беременности, а затем начинает постепенно снижаться.
Чрезмерное против норм содержание ХГЧ может свидетельствовать о наличии таких сложностей:
- многоплодия;
- сахарного диабета;
- онкологического заболевания;
- патологий развития плода.
Отставание содержания гормона от нормативных величин может указывать на такие причины:
- внематочную беременность;
- угрозу аборта;
- отслоение плаценты;
- гибель плода и пр.
Важно! При подозрении на наличие аномалий доктор назначит дополнительные исследования, в том числе и анализы крови на другие гормоны. Только в совокупности с другими результатами специалист сможет подозревать патологии развития плода или генетические болезни, а для подтверждения такого прискорбного факта потребуется использование более серьезных методов.
Хотя в норме имплантация происходит на 4-9 день после оплодотворения, иногда случается поздняя – на 12-13 день.
В дни, предшествующие прикреплению плодного яйца, ХГЧ будет низким и содержание в крови не превысит 1-2 мМЕ/л, и только после внедрения в стенку пойдет конкретный ежедневный рост: через каждые двое суток должно быть удваивание содержания.
Оплодотворенная яйцеклетка покрывается защитной мембраной, высокая плотность или толщина стенки которой может препятствовать ранней имплантации.Есть и иные причины:
- слишком тонкий или толстый слой эпителия матки;
- степень проходимости маточных труб;
- заниженный уровень прогестерона;
- нарушения в формировании зародыша.
Если имплантация состоялась, то вполне возможно нормальное течение беременности, но следует иметь в виду, что выработка ХГЧ начнется именно с этого дня, поэтому нормативные величины гормона не показательны: отставание в продуцировании гормона будет примерно на неделю, а дальше пойдет в соответствии с нормативами, если все нормально.
Женщина должна довериться своему врачу, а организм отреагирует в соответствии с состоянием: при беременности будет рост, а если имплантация не состоится – то увеличения не произойдет. ХГЧ – важнейший из показателей, но не стоит самостоятельно устанавливать диагноз, это право и обязанность специалиста.
